インプラントQ&A
確かにインプラントは入れ歯やブリッジよりも理にかなっていますが,20数年の研究と臨床を照らし合わせ経験と知識を重ねるごとに,インプラントは第三の歯ではないと思います.インプラントにも利点と欠点(長所と短所)があります.その欠点を十分理解し,せっかく入れたインプラントを長持ちさせてください.そのために,このインプラントQ&Aを作りました.また,歯を抜く前に歯内療法の専門医資格を持つ先生に一度,診てもらってください.最近,インプラントが先行して,不必要な抜歯が多くみられます.
A. 歯の喪失に関した質問
B. インプラントはなぜ必要なの?(利点と欠点)
C. インプラントの概要
D. インプラントに関して
・ インプラント費用
・ インプラントのための診査
・ 主治医に関して
E. インプラント手術に関した質問
F. インプラント体の生体材料に関した質問
G. 顎の骨に関した質問
・ 顎の骨が溶けた人に関して
・ 骨の量,大きさに対して最低限必要なインプラント長さ,太さの関係は(インプラント同時骨造成GBR, 骨を拡大するエックスパンジョン,スプリットクレフトの手法は?)
H. 咬み合わせに関した質問
I. 全身疾患との関連性についての質問
J. 食習慣・嗜好・口腔衛生に関した質問
・ インプラント治療中
・ インプラントを入れてからのメンテナンス
K. インプラントの保証に関した質問
L. インプラントの成功と失敗に関した質問
M. インプラントの診断と予後について質問
N. 既にインプラント入れている人のトラブルについて質問
A.歯の喪失に関した質問
1.歯がなくなる原因は?
歯を失う(歯の喪失) 3大原因は虫歯(齲蝕),歯周病(歯周病/歯槽のう漏),歯が割れる(外傷/破折)です.これらの原因に加えて要因として咬み合わせが悪いことや食生活,口腔衛生不良などがあげられます.
その他として,腫瘍,矯正治療(歯並ぴを治す治療)のために便宜的に抜いたり,大切な永久歯に悪影響を与える親知らずは抜きます.
歯は外傷による破折,虫歯,歯周病で無くします.これらには咬み合わせや口腔衛生環境が深く関係しています,歯磨きをよくおこなって,甘いものは控えましょう.年齢別にみた歯の喪失と原因は年齢によって異なり,若い頃は虫歯や外傷で歯を無くし,老齢では歯周病と歯の破折で歯を無くします.
2.何故,年齢とともに歯はなくなるの.
厚労省の歯科疾患実態調査によると,ここ20年歯のなくなる年齢層は高齢化傾向にありますが,まだまだ,80歳で20本自分の歯を残すには至っていません.
歯を失う原因は虫歯,歯周病,歯の外傷の3大原因と咬み合わせ良いか悪いかと口腔衛生環境が問題です.歳を重ねても顎の力はかわりませんので歯が何本かなくなってから,残った歯で食べたり,くいしばったりしますので残った歯が支えきれなくなってよけいに残っている歯の寿命を短くします.
野生動物では歯が無くなること,それは死を意味します.進化において日本人の平均寿命は戦前まで50歳位でした.それが現在では医学,公衆衛生や生活環境などの発達により,日本で生活するうえで約80歳まで生きることができるようになりました.それまで, 50年咬めれば良かった歯が80年必要になりました.進化の上では大革命と言えるでしょう.生体の一部である歯がそのようにできていないのも一つの理由です.
40歳までの歯の喪失数は平均で2.5本の歯の喪失ですが,それ以降の年齢になると急速に歯を喪失します.この原因として,齲蝕,歯周病,歯の外傷などが悪循環として起こることが問題です. また,歯のまわりの歯茎は、ある年齢からサイトカインという酵素をだして,歯周病を悪化させる人もいます.サイトカインは血管の中で血栓を作りやすく,心筋梗塞・脳梗塞の一因にもなります.これは間食,歯ブラシの効率が悪いことに加えて遺伝的要素もあります.
このように歯周病の悪化は歯磨きなどの口腔内管理、食生活の変化、咬み合わせの崩壊、ストレス代謝のためのブラキシズム(歯ぎしり・喰いしばり全身健康状態など様々な要因が複雑に絡み合って加齢とともに人の歯は失われてしまうのです.(これらのことが重なって歯はなくなっていくのです.)
注意) 50歳以下の方で歯周病が悪化している人のほとんどは,爪楊枝をいつも使ったり,硬固物を食べる等の悪習慣が原因です.インプラントを入れても同じ原因でインプラントがダメになります.気をつけてく,改善してください.
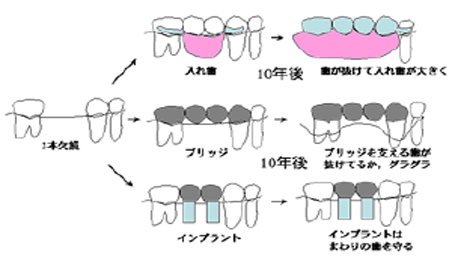
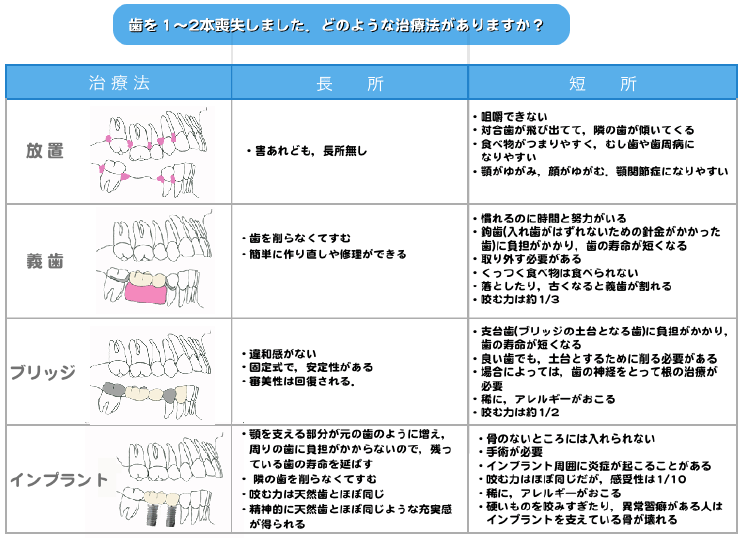
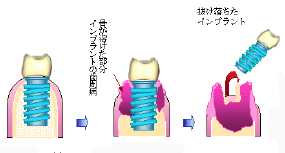
3.歯がなくなるとどんな治療が必要なの.入れ歯やブリッジではダメなの.入れ歯とインプラントはどちらがいいですか.ブリッジや入れ歯との違いは、何ですか.
歯が何本なくなっているのかによって人それぞれですが,放っておいたら,周りの歯や顎に悪影響を与えますので,取り外しの入れ歯か,ブリッジやインプラントで治療します (図) .部分入れ歯は鉤歯(こうし)といって入れ歯が外れないように,残っている歯にバネのような針金でとめる部分と入れ歯で歯茎を覆うことによって動かないようにして「咬む」「話す」ことに使用します.入れ歯はその構造から慣れる,発音・発語するのに時間がかかります.ブリッジは健康な歯を削ってなくなった部分に人工の歯をおきますので,両端の歯に負担がかかります.そのことで,虫歯や歯周病に罹りやすくなる場合があります. インプラントは歯がなくなった部分に人工歯根を植め込みますから,基本的には周りの歯に負担をかけません.これがインプラントの利点です.インプラントが入れられるのであれば,インプラント治療が自分の歯を守る,咬む力を自分の歯とインプラント部分で均等に分担できるという点で有利です.
4.増齢でも歯がなくなることを防ぐ方法はありますか.
日本人の歯の喪失を比較したグラフがあります(図).地域性にもよりますが,歯は40歳頃までは3本くらいしかなくなりませんが,40歳を過ぎた頃から急速に歯をなくし,70歳では8本くらいしか残っていません.歯をなくす人,歯はなくさない人とまちまちですが,虫歯,歯周病,歯の外傷の3大原因を歯科医院で顎の位置を正しくする,定期検診で予防することや早期の歯科治療は欠かせません.また,既に歯がなくなっている人は、入れ歯やインプラントなどによって、失われた歯を補いバランスの良いかみ合わせを回復することが必要です。
インプラント治療をおこなった15年程度のデーターですが,インプラント治療をうけることで,全体的に自分の歯が無くならないことがわかります.若いうちから歯がなくなったらすぐにインプラント治療をしていれば,高齢になっても,最も歯が残っていますし,インプラントも悪くなっていないことが多いのです.健康を意識して予防と早期にインプラント治療をおこなって下さい.
しかし,確実なインプラントの成功のための血液診査のパラメーターは不十分です.まだまだ,万人の顎の骨が強くなる手段は再生医療でも実験段階です.約10%の人はインプラントは入れてみなければわからないということですので,よく診査されてください.
5. 8020とはどんなこと.
食べる,話す,笑うことは全身への健康維持,増進の源です.80歳になった時、自分の歯が20本あれば、食生活においてはある程度不自由なく咬むこと(咀嚼機能ができる)ができて,唾液も出ますので自己免疫能力もある程度活性化されます.また,会話する時に発音・発語に異常がなく,人とのコミュニケーションを保てます.食べる,話すなんでもないようなことですが,高齢になると重要です.
残念ですが現在は到達していません.8020を達成する為には,歯を無くさない方法を歯科医院で「6の虫歯,歯周病(歯槽のう漏),顎関節症にならないようにするには,どうしたらいいでしょうか.」を参考にして,御自分の食生活や口腔衛生と体の調子から考えて下さい.
6.虫歯,歯周病(歯槽のう漏),顎関節症にならないようにするには,どうしたらいいでしょうか.
虫歯になりやすい人は甘いもの(アメ,お菓子,ジュース等の砂糖の入った食品)をよく食べる人で,歯磨きはしているのだけど,うまく磨けてない人です. 歯周病になりやすい人はよく甘いものをとり,間食をしているようです.そして,歯をよく磨けていない人が多いようです.これらのことは生活習慣となっていて自分では気付いていないことが多いようです.間食や偏食は生活習慣病をひきおこし,歯周病を悪化します.また,50~60歳位で歯周病が悪化している人のほとんどは,爪楊枝をいつも使ったり,硬固物を食べる等の悪習慣が原因です.インプラントを入れても同じ原因でインプラントがダメになります.気をつけてく,改善してください.
顎関節症は口を開け閉めする時に顎関節部で音がする,肩凝りがひどい,顎関節部が痛い,顎の位置がずれている,口が開かないなどの症状がある人です.これは放置すると全身随伴症状へ移行することもあります.全身随伴症状は内科・耳鼻科的には異常はないのに片頭痛,耳鳴り,めまい,違和感,血圧の変動,動悸,肩凝り,手指のしびれ感,背痛,腰痛など人により様々な症状を訴えます.原因は咬んだ時に顎の位置がズレている為です.それに顎関節症の人は口の中に食物が貯まりやすく,虫歯,歯周病を悪化させることもあります.
咬んだ時の位置と顎の位置が違っていれば,顎関節症か歯周病になります.歯茎から血が出る,咬んで歯が痛い,動く等の症状があれば,歯周病です. 耳の手前にある顎の関節が口を開ける時に音がしたり,痛んだり,口が開かない時は顎関節症です.いずれの場合でも咬み合わせに問題があって,片側咬みや咬み癖などが食物の流れを悪くし,虫歯や歯周病に罹りやすくなります.歯科医院で虫歯・歯周病,咬み合わせの状態を検査して,食事指導や予防を行い,定期検診をしてください.
B. インプラントはなぜ必要なの?
7.インプラントってなに.インプラントで歯をつくるって,どうするの.方法を教えて下さい.
「implant」インプラントとはこれは医学用語で「移植・挿入すること」を意味し,人工臓器の一種で,歯科では人工歯根(口腔インプラント)のことをいいます.なんらかの原因で歯がなくなった部分に人工歯根を埋め込んで,残っている歯にかかる負担を分散すること,失った歯を人工物で再現する方法で,世界中でおこなわれています.
方法としては顎の骨の中に人工歯根を埋め込んでから,人工歯根が顎の骨とくっつくまで約3~5カ月待ちます.約3~5カ月後に人工歯根が顎の骨とくっついたのを確かめて上のさし歯を作ります.
8.インプラントをおこなう目的と意義,利点と欠点を教えて下さい.
既に歯がなくなっている人は噛み合わせる顎の力や咀嚼する時に残っている歯で咬みますが,歯にかかる負担が大きくなります.それをくり返して毎日食事をするのですから,残っている歯の寿命をさらに縮めます.
インプラントなどの治療によって歯がなくなった部分にインプラントを埋め込んで,咬む時の力をインプラントと自分の歯に均等に分散させることで残っている自分の歯にかかる力を補うこと,そして残っている歯の寿命を伸ばすことを目的としています.簡単に言い換えますと,
第一の目的はインプラントを入れることで,残っている自分の歯に負担を軽減させ,歯の寿命を伸ばすことです.人の歯は親知らずを除くと,上下の顎に14本づつはえています.合計で28本はえており,顎の力をそれぞれで分散し,前歯は咬み切る,奥歯はすりつぶす働きをしています.ですから失った本数のインプラントを埋め込んで,その数を補うことです.
第二の目的は全ての歯がそろうことで,よく咬めて,発音・発語が良好で,消化器系を助け,全身随伴症状を軽減させ,口の中の劣等感から解放され,健康と社会性を維持・増進できることです.
第三の目的は入れ歯がどうしても入れられない人がいます.嘔吐反応が強かったり,調理師で入れ歯では味覚を阻害されたり,発音・発語を仕事とする音楽家や司会者などの特殊な職業の人で入れ歯では不自由される人です.
物は両端に支点があって(スパン)まん中を押すとたわみます.長さが長い程,押す力が大きい程たわみ,支点に力が加わります.このような動作をくり返していればスパンが折れるか,支点が壊れます.歯も同様に欠損が多ければそれだけ負担がかかり,支えている歯(支点)がダメになってきます.インプラント治療では無くなった歯の部分にインプラントを入れて,咬む力に対抗できますので,まわりの歯にかかる負担を軽減させて,長持ちさせることができるのです.
インプラントの利点と欠点
9.インプラントを入れる上での考え方
インプラント治療は歯が沢山なくなったから入れるのではなく,歯がなくならないように入れるという考え方が大事です.例えば,なんらかの原因で歯が1本なくなったら,無くなった歯の部分に1本インプラントを入れることで,周りの歯を削らない,周りの歯にかかる負担をインプラントに分担させて全体の歯の寿命を伸ばすということです.
何本か歯がなくなったらまとめてインプラントを入れるというのはちょっと恐い考え方です.
10.インプラント治療をした患者さんが守ること(インプラント治療の取り決め)
一度,失った部分に,もうこれ以上自分の歯をなくさないということで,インプラント治療をおこないます.この時,歯がなくなる原因の虫歯,歯周病や歯の破折の要因となった「咬み合わせと癖」と「口腔衛生の概念と生活習慣病の知識」を改善することが重要です. インプラント治療をしてなんともないからと忘れてしまって,同じことをくり返していては自分の歯やインプラントを同じ理由で無くしてしまいます.以下のことを守って下さい.
1) 手術時の注意: インプラント治療をおこなった際に舌や手でインプラント部分を動かさないこと.また,安静にしていること.
2) 咬み合わせが悪い人は,口の中を全体的に治療して下さい.
咬み合わせによって歯がなくなる場合があります.歯がなくなった原因が咬み合わせによるものであれば口の中を全体的に治療して下さい.放っておくとインプラント治療をおこなっても直ぐにダメになります.また,歯並びと咬み合わせは違いますので混同しないようにして下さい.
3) 咬み込み,片側咬み,硬いものを咬む癖は止めて下さい.
インプラント治療をおこなうとついつい硬いものを好んで食べる,片側咬み,歯ぎしり,咬み込みが強いなどをしらずしらずのうちにして,インプラント部分が折れたり,インプラントを支える周囲骨が破壊されて抜かなければならないことがあります.
4) 甘いものを飲んだり食べたりしない.歯ブラシを正しく使うなどの口腔衛生の概念を変えて下さい
歯周病は生活習慣病です.痛みもなく少しづつ悪くなります.甘いものを食べて口の中のバイ菌を増やさないようにし手下さい.原因はバイ菌の塊である歯垢,歯石が貯まることです.歯ブラシを毎日かかさずにしてください.物が詰まる場所に決して「つまようじ」は使わないで下さい,歯周病を作ります.また,インターデンタルブラシの使いすぎ,歯ブラシの強い力での磨き過ぎも歯周病が悪化します.十分に気をつけて下さい.
5) 生活習慣病(糖尿病,高血圧,心臓,脳疾患,肝臓疾患,虫歯,歯周病)やそれ以外の病気(アレルギー,甲状腺疾患,腎臓疾患,肺疾患,膠原病や癌等)にかかった時は専門医で治して下さい.また,治療薬をインプラント主治医に教えて,相談して下さい.
6) 定期検診は必ず決められたときに主治医の医院でおこなって下さい.
C .インプラントの質問 (インプラント総論に関した質問)
11. インプラントは一生,持つの?インプラントの評価基準は
「インプラントは一生,持つのか」という言葉は,患者さんから常に質問されます.
1978年に世界中からインプラント治療をおこなう医師が集まり,「インプラントはどのくらいもてば成功であるか」という会議が開かれました.通称,ハーバート会議といいます.この時,人の身体の構造や組織学的見知から「5年もてば成功といえる」ということが決定されました.
1997年のトロント会議ではインプラントの評価基準が示されました.
機能下で1年以内に1.5mmの吸収と1年以降の経年的なインプラント周囲の垂直的骨吸収は、0.2mm以下であることが定められています.これは,あくまでも学会等で発表する時の基準で,全ての臨床ではこのようにはいきません.なぜなら,一度自分の歯を失っているのですから,原因があるのです.
質疑の10.インプラント治療をした患者さんが守ること(インプラント治療の取り決め)を良く守ってください.
インプラント治療は一度失った歯が何年でダメになったかにもよります.例えば第二大臼歯がはえる時期は14歳頃でその歯が45歳でダメになったとしたら,31年の歯の寿命です.人は平均で80歳の寿命ですから,後35年インプラントでもつのかということになります.インプラント治療は歯がなくなったから入れるのではなく,自分の歯がなくならないために入れるという考え方が大事です.第二大臼歯があったところに,インプラント治療をして35年ももつはずはないのですが,自分の歯を長持ちさせる為にダメになったインプラントを取り除いて,骨ができるのを待ち,再びインプラントを入れなおして,自分の歯を長持ちさせることができます.
一概に,インプラント治療の成功率は健康で口腔衛生がうまく,主治医の指示を守っている人の下顎で2年・・99%,5年・・94%,8年・・92%,10年・・90%です.下顎より上顎のほうが骨が柔らかいので早くダメになり,2年・・94%,5年・・90%,8年・・87%,10年・・85%です.インプラント治療をおこなう前に主治医と良く相談して,納得することが大事です.また,インプラントを10本入れたしとたらダメになる人は1.5本ダメになるのではなく,統べてがダメになる可能性は高いのです.
12.インプラントは歯周病にかかるの?
インプラントは歯周病にかかります.人の歯根は歯茎と歯のエナメル質との結合(へミデスモゾーム結合)と歯槽骨(顎の骨)にセメント質を介して歯根膜で支えられています.口の中の無数のバイ菌が歯と歯茎の中に侵入するのを防ぐへミデスモゾーム結合とクッションや歯が抜けるのを防ぐ働きをしている歯根膜がありますので,硬いものを咬んでも,ガムや餅などの歯にくっつくものを食べても,歯が抜け落ちることはありません.仮にそうだったら歯周病の末期症状の歯で何度も腫れたり,動いたりしてきたはずです.
人の歯根は歯を支える歯槽骨と歯根膜が半分くらい溶けても歯は動きません.歯周病はバイ菌が原因ですので,すぐに歯全体がダメになってもいいのですが,歯根膜は炎症が広がるのを防いでいるからです.しかし,インプラントは歯根膜がありませんので歯周病にかかったら自分の歯よりも早く悪くなります.ですので,硬いものを咬む癖や悪習癖を続けることでインプラントのまわりの骨を壊します.また,歯ブラシや定期検診などの予防はかかせません.
口腔インプラントは虫歯にはなりません。残念ながら歯周病と同じような病態でだめになってしまうことはあります。口腔インプラントは生体親和性があるため、骨とは強固に結合しますが、歯肉とは結合しません。そのために口腔内管理を徹底しませんと口腔インプラントの周囲の歯肉ポケットから細菌感染が起こり、徐々に口腔インプラントを支える歯槽骨が破壊されてしまいます。
13.何歳からインプラントが入れられますか.年齢はいくつになっても出来ますか.
一般に顎の骨の成長が終わった時で,年齢的には18歳位からです.しかし,特殊な場合には小児でもインプラント使うことがあります.また,矯正治療にもインプラントを使うことがありますので,これらの場合は主治医の説明をよく聞いてください.高齢者の年齢制限はありません.全身疾患が少なく,その人が健康を維持・増進のためにインプラントが必要であれば主治医とお話してください.
14.インプラントに関する研究はされていますか.また,歯科大学ではインプラント科というものはありますか.
インプラント学は古くはヒポクラテスの時代に使われていました.しかし,当時は生体安定性があるチタンなどの精製技術がありませんでしたので,別の金属が使われていました.チタンの精製技術が開発された1940年代から研究されてきています.特に,日本では1980年代からインプラント学として急速に研究されてきました. 2006年現在,日本の歯科大学でも約半数にインプラント科が設置されています.また,インプラント科が設置されていない大学でも1990年頃から口腔外科や補綴科などでおこなわれており,インプラントの研究や手術は年々増加しています.
15.インプラント治療の流れと治療期間は、どの位ですかを教えて下さい.
術前の診査,インプラントの植え込み手術,抜糸,インプラントと骨がくっつく期間 ( 3~5カ月・患者さんの骨の硬さと,治す力によります),アバットメント装着 ( 2回法は手術),上構造物(つぎ歯・さし歯)印象,試適,仮着,装着,予後確認( 6~12カ月毎)の定期検査と歯石除去をおこないます.
16. 海外ではインプラントは入れられていますか.
1980年代からユーロと米国は相当数のインプラントが入れられています.スエーデンでは1980年代の後半から保険適応とされています.インプラント上部構造物のさし歯等は保険適応外です.日本ではインプラント治療は全て保険適応外です. 1995年調査では,国内で30~40万本,世界で1000万本以上のインプラントが入れられていました.
17.インプラント学の学術的根拠 (EBM ; EBM of Implantology ) を教えて下さい.
世界中で毎年500以上の新しい論文がでて,学問として蓄積して確立されています.例えば食べ物を食べたとしても元気になる人,病気する人,なんともない人など様々で,これは人には環境の違いと多くの遺伝形態があるからです.このことと同様にインプラント治療の成功率は高くなってきていますが,1%でも失敗があったら追求することが学問です.このことを世界中で研究し続けています.この説明本が現在のインプラント治療の根拠と言えると思います.
18.妊婦にもインプラントは入れられますか.産後どのくらいからインプラントはいれられますか.
妊娠中はインプラント手術をすることで胎児に問題があると困りますから出産後に入れられたほうがいいでしょう.既にインプラントを入れられている妊婦はべつに問題はありません.大事をとって産後1カ月以上経過したらインプラントは入れられます.授乳中でも問題ありません.
19.台湾,中国や東南アジア等の海外で,すぐに咬めるようになるインプラント等の広告をみうけます.また,国内でもそのような話を聞きますが本当でしようか.
例外として体が健康であること,口腔衛生が上手なこと,顎の骨の大きさや質と量やインプラントなどの条件が揃えば,稀に可能な場合があります.但し,かなり成功率が低くなります.90%以上の成功率を望まれるのであれば,インプラントと骨がくっつくまでの時間が必要ですので,3~5カ月は待ったほうがいいでしょう.インプラント学会は狭いもので,アジア地区で有名な先生はほとんどが友人です.そのような先生は「生体の治癒とインプラント」というものをよく研究していますし,このようなコマーシャル的なことはしません.
20.この Q & A のようには主治医から説明されていません.不親切なのでしようか.
原則として歯科医師は質問があった内容に応えます.それは不親切ではなく,患者さんとの信頼関係があればいいのです. 簡単に説明しても患者さんの理解力もありますし,忘れることもありますので,インプラント治療を受けられる患者さんは具体的にこの本に書いてあるような内容を7割り以上理解していただきたいと思います.
十分に勉強された方であれば質問も豊富ですが,ほとんどの場合は広告,雑誌やインターネットで紹介されている,いいことばかりの知識です. 歯科医師でインプラントをおこなっている先生はインターンも含めて臨床経験も10年位は必要で,さらに,インプラント治療学は日進月歩で進んでいますので,学会で発表をよく聞く必要があります.
医療のおいてインフォームド・コンセント(説明の上での同意)は大切なことです.歯科医はインプラント学の根拠(エビデンス)に基づくに診療内容・情報を患者様に説明をし、患者様の選択・同意を得る義務があります.多くの歯科医は、まず、患者様との信頼関係の構築を一番目に考え、二番目に医療を受ける患者様の権利を損なわないように努力します.しかしながら、患者様によりその診療情報(内容)への御興味・御希望・御理解度は異なります.もし、歯科医の説明不足を感じたり、また施術内容に疑問を覚えるようでしたら、遠慮なく歯科医に質問すべきであると考えます.それは患者様が有している大切な権利だからです.また,歯科医師はインプラント学を根拠としており,学問からはずれるような無理なことは承諾できませんので患者さんの同意が得られなければ診療をしないことも十分なインフォームド・コンセントであることも忘れないで下さい. 今回、患者様に口腔インプラントについて御理解を深めていただき、患者様と口腔インプラント医との信頼関係の構築の一助となるべくこの本を編纂いたしました.これをお読みになって疑問点を主治医に質問して納得されてください.
21.治医を信じて,この本に書いてあるような質問等をしないでインプラントを入れました.大丈夫でしょうか.
信頼関係があれば,それが一番です.
御自分の疑問,不安や恐怖心をなくし納得させるため,いろいろな疑問がでて質問したくなります.主治医を信じておまかせするのが最も安心できることではないでしようか.
D. インプラントに関して
インプラント費用
22.インプラント治療は保険診療で出来ますか.費用は、どの位かかりますか.費用の内訳はガイダンス料,検査料はいくら位なの.費用提示の方法は.
インプラント治療は日本では保険診療ではできません.インプラントを入れることに保険診療が認められている国はスウェーデンくらいでしょう.でもスウェーデンでも上の歯を作る時は自費です.日本での費用は大学病院での高度先進医療取り扱いがある事を付け加えた方が良いと思います.インプラントのガイダンス,検査料で3~5万位です. 1本のインプラントを埋め込む手術は15~30万円位が平均的な金額です.上の歯はポーセレンで8~10万位です.費用の提示義務はありませんので受付で聞いてください.
23.インプラントは何故,高額なのですか.また,インプラントは医院によって価格が様々ですが,何故でしょうか.
一概に材料費が高いからです.インプラントの種類によっても異なりますが,インプラントを植えるのに最低に見積もっても,インプラント体,インプラントアバットメント,固定ネジ,上部構造物,骨ドリル(バー)が6本,インプラント用モーター,オペ道具(手術着,サチュレーション器機,点滴,消毒費用など)と材料費原価でも40~50%の価格です.それに消毒・手術設備や人件費4人,医院補償を加えると80%以上かかってしまいます.企業では材料費原価は15%ですので,さらに各医院の努力が医院によって価格が様々としてでてくるのです. また,複数のインプラントを植える場合には値段の交渉をしてくれる医院もありますが,主治医と相談してみてください.
もっとも重要なことですが,インプラント治療が高価と思う人は止められたほうがいいと思います.健康の代償だと思われる方はインプラント治療を薦めます.インプラント単体と埋入器具だけで12本も使います.
インプラントのための診査
24. 歯科用のオルソパノラマだけでなく,CTは必要ですか.また,CTが必ず必要なように広告してあるものもありますが,如何かでしょうか.
CTを必要とする場合を教えて下さい.
歯科用のオルソパノラマは必ず必要ですが,一般にはCTは特殊な症例以外は必要ではありません.英国で過剰なCTの被爆による癌化は約3%との報告 (2004年2月11日報道) がありましたように,難しい症例のみに最低限のCTを撮るように心掛けています.また,院内にCTを装備すると患者さんの負担増加となりがちですので,各地域に「地域医療連携室」というX線専門医師が在籍する病院でCTを撮りにいってもらう方法もあります.利点として保険適応と専門医の確定診断が可能です.
CTを必要とする場合は,特殊な治療を受ける時で,上顎洞底粘膜挙上術等の骨を造る手術をする時,腫瘍を確認する時,3次元の立体画像が必要な時等です.
後,放射線量が少ないデジタルパノラマもあります.
25.術前に必要な検査を教えてください。
医院によって様々ですが,術前のオルソパノラマ,診断用模型,問診,視診,触診は最低限必要です.これで,骨の状態,インプラントを埋め込む方向,インプラントの幅と長さを決めます.他に必要であれば血圧,血液検査,心電図などの臓器の検査をおこないます.これらで臓器の異状がみつかれば,将来,全身疾患に移行することが考えられますので,インプラントは一時中止して,専門医に紹介し,体の悪いところを治してからインプラント治療をおこないます.
しかし,メタボリックシンドロームや生活習慣病の方は注意してください.メタボリックシンドロームはおへその周りが男性で85cm,女性で90cmを超えると内蔵脂肪が多くなると言われています.メタボリックの方や高齢で骨粗鬆症の方は顎の骨にも脂肪が入り込んでインプラントを失敗したり,長くもたない場合もあります.正確に診断する方法は2006年現在では,オルソパノラマ,CT,診断用模型,問診,視診,触診や血圧,血液検査をおこなっても,不十分であると考えます.
私の診療所でもホームページを見てこられますが,太りすぎたり,血管が細すぎて血液採取をできない方が過去に1人だけ,おられましたので,診断と手術の成功への不安がありましたので,インプラントをしませんでした.すると,患者さんは怒って帰られましたが,インプラントを入れても,失敗するリスクが大きいということですので,お叱りを受けようが,中止することがかえってよいことだと思います.
また,いろいろな診査をしてもインプラントの成功に不安がある方は迷わずに中止しますので,「折角,何回も診査したのに」と考えられる方はご遠慮ください.
主治医に関して
26.一般に,○○歯科医院や○○先生は,学会会員,認定医,指導医,国際学会のフェロー,マスターなどとはどういうことですか.とありますが,技術も上手だと信じていいのでしようか.また,それ以外の先生はインプラント出来ないのですか.
会員とは歯科医師なら誰でも入れるその学会の一般会員です.
認定医やフェローとは規定数と年数の症例や論文を提出して,認定医試験に合格して学会が認めた医師です.
指導医やマスターとはさらに規定数と年数の症例や論文の提出が増え,指導医試験合格し,認定医になるために育成することができる医師を指します.上手だとは言い切れませんが,確かな実績を踏んできたことは事実です.
国際学会は国際的に認められるということです.
厚生労働省の規定では歯科医師である限りインプラントはできます.しかし,1日コースで方法を勉強した先生もいれば,20年以上も研究し,学会で幾度となく発表し,経験を積まれてこられた先生もおられます.その先生の実績をみるのがいい方法ではないでしようか.因に指導医(マスター)はその学会会員の3%以内で,その資格を取るには15年以上研究して論文を多く書かなければなりませんし,臨床例も多く入ります.それは大変なことです.
27.インプラントに関して患者と医師で契約書を交わす必要がありますか.
人がおこなうことに完璧に限り無く近づく努力はあっても完璧と絶対はありません.自分の歯もインプラントも永年経つと抜かなければならないこともありますし,人は最初に言ったことや約束したことを忘れてしまいます.
2004年現在からは,主治医と患者さんとに信頼関係が成り立っているからこそ契約書は必ず必要です.
28.歯医者さんだとインプラント治療はどこの歯科医院でもやってますか,どのような歯科医院を選べばいいのでしょうか.評判がいいところとは.
今,日本では2003年度日本口腔インプラント学会調査で5,000人を超え,スタディグループだけ加入している先生が1,500人くらいですから多く見積もって6,000~7,000人の歯科医師がインプラント治療をおこなっていると推測します.世界ではICOIという学会が最も大きく,4万人の会員数を超えています. 日本の歯科医師は10万人を超えましたので12~13人に1人,歯科医院では地域差もありますが10~15医院に1医院位です.評判がいいところは説明がうまいだけというところもありますので,評判だけでなく,学会で発表をしたり,論文を多く書いて,よく勉強している歯科医師は最も信頼し,安心できるのではないでしょうか.実績のある先生をお選び下さい.
29.よくインプラントの宣伝・広告をしている歯科医院がありますが,大丈夫でしょうか.また,インターネットで紹介されている歯科医院は安心できますか.
広告会社の人の意見ですが,一般に広告すれば広告するだけ患者さんは集まります.医療にも同じことがいえます.現在は広告過剰の世の中です.
インプラント治療もいいことばかりではありませんし,失敗する例もあります.この質問にも,その主治医の実績と信頼関係が重要ですので,成功も失敗も説明してくれる歯科医師とその実績をお選び下さい.また,インプラント学会関連のシンポジストをおこなった先生は確かです.
E. インプラント手術に関した質問
30.インプラントの手術は痛いですか?インプラント手術が恐くてたまりません.なにかいい方法はありませんか
実際は手術前の恐怖心だけです.ほとんどの患者さんは麻酔をうつ前に血圧が上がっていますが,手術中は麻酔をしているのですから痛みはありませんので,恐怖心が無くなり血圧も平常どおりです. 術後に少し腫れる場合がありますが,違和感程度です.不安であれば,静脈内鎮静法もしくは術前に鎮静剤を飲む方法もありますので御安心下さい.
31.手術の時間はどの位かかりますか.手術室が要りますか.前投薬の種類は.モニタリングに必要な機材は.また,静脈内鎮静法の注意点を教えて下さい.
本数にもよりますが,局所麻酔では術前管理で30分,手術時間は30分でインプラント本数は1~4本を埋め込みます.術後の止血と休眠が1時間くらいですので2時間程度で帰れます.恐怖心が強い人には静脈内鎮静法を使うばあいがあります.麻酔薬の種類にもよりますが,覚醒までに2時間位かかりますので3時間程度で帰れますが,付き添う人が必要です.但し,静脈内鎮静法を使う前に心電図で異常がないことを確認してください.異常がある場合は心臓専門医で検査してください. 歯科医院の診療室はタービンを使うのが普通ですので,隔離した手術室はいります.また,手術室がない場合は決められた時間に機器や設備の消毒をおこなってインプラント手術を受ける患者さんだけをアポイントしている医院は大丈夫です.
手術は術前に血圧,血中酸素濃度,心拍数,脈拍数.血液検査,心電図はとりますので前投薬歯点滴で入れる場合と,術前の1~3時間前に飲み薬をだす場合があります.種類は抗生物質と鎮静剤がほとんどです.
術中のモニタリングはサチュレーション(血圧,血中酸素濃度,心拍数,脈拍)が普通ですが,場合によっては心電計もとっていきます.
32.インプラントの本数が多くなったり,顎の骨をつくる手術の時は入院は必要ですか.
一般にインプラントの本数が多くなる場合や顎の骨をつくる手術の時でも入院は必要としません.現に腰骨を採って顎に入れる場合でも腰の方に痛みが3~4日位のこって歩きにくいですが,入院は必要としていません.ですが,御心配であれば入院設備の整ったところで手術されてください.
33.インプラント施術の上で,起こりうるデメリットとその可能性について教えてください.
手術後には,埋伏歯(親知らず)等の抜歯の際と同じように下記のように,疼痛、腫脹、皮下出血、神経麻痺、上顎洞への炎症波及等の合併症が生じることがあります.その他,稀に金属アレルギー症状のでることがあります.その際は撤去いたします.
長期経過期間における合併症としては,歯が破折することがあるように、インプラントも稀に破折することがあります。その際、破折下方部分を撤去せず骨内にスリーピングさせたほうがよい場合があります。また,お手入れが悪いと歯周病と同じょうに周囲の骨が吸収し、膿をもって腫れたりし最終的に動揺が生じてきます.その他上部構造の破損、脱離:かぶせもの等が長期の間に磨耗、破損してきます.時に再製作の必要な場合もあります.片側咀嚼や咬み答えのある硬い食品を好んで食べると顎の骨がインプラントを支えきれずに吸収し早期に撤去する必要がでてくることがあります.いたわりをもって咀嚼することが大事です.また、歯ぎしり、噛み締め等の習癖が予想される場合等は、ナイトガードとよばれるマウスピースを装着して就寝していただきます.
また、喫煙やインプラントを手で触ったりすることは予後に大きく影響します.舌や手で触らないことと可能なら禁煙を御薦めします.
F. インプラント体の生体材料に関した質問
34.インプラントはどうゆう原理と材料はなにが一番いいのでしようか.インプラント材料はチタンが主ですが,他にどのような成分が入っていますか.
2004年現在,自分の歯と同じ歯根膜をつくる組織工学の科学力はありません.ですので,インプラントと骨をできる限りくっつけようという発想が生まれ,その材料として数多くの実験からチタンやチタン合金が最も適していることがわかりました.骨の質にもよりますがチタンやチタン合金は約45~60%ほど骨にくっつきます.インプラントの表面を処理すると50~75%ほど骨にくっつくことがわかっています.
純チタンをつくる行程ではカーボン,鉄などが極僅かに検出されます.チタン合金ではチタンの他にバナジウム,アルミニウムとカーボン,鉄が極僅かに検出されます.この量は体にある量より低い価です.そして,チタン,チタン合金のインプラントが世界中で広く使われているのです.
また,チタンやチタン合金の表面にハイドロキシアパタイト(HA)を薄くコーティングする方法が1985年頃から研究されてきました.1992年頃は100ミクロン程度のハイドロキシアパタイト(HA)層であったものが,現在では2~5ミクロンくらいの超薄膜にできる技術に進歩しています.このハイドロキシアパタイト層はほぼ90%以上で顎の骨とくっつく利点があります.しかし,ハイドロキシアパタイトが細菌に貪食されたり,酸で溶けたり,剥がれたりすると腫れで,ダメになるのなどの欠点も稀にでてきていますが,骨のもろい人にもインプラントを入れることができるため世界中で広く使われています.
最近ではハイドロキシアパタイト(HA)でチタン表面をブラスト処理する方法があります.成績はチタン自体よりいいのですが,まだ,世にでて数年しか経ちませんので,これからの結果に期待するところです.
35.オステオインテグレーションってなんですか.必ず,オステオインテグレーションはおこるものなのですか.また,どうしたら,オステオインテグレーションが能率よく獲得できますか.
オステオインテグレーションとは光学顕微鏡で観察して骨とチタン,チタン合金がくっついている状態(骨との接合)をいい,歯科特有の名詞として世界中で使われています.透過型電子顕微鏡でこのオステオインテグレーション部分をみますと非常に薄い結合組織が介在してることがわかりました.もし,チタンやチタン合金が異物であるならmm単位で結合組織が取り巻くのですが,このようにオングストローム単位の薄い結合組織は生体ではできることはありませんでした.いま,この機構がDNAに由来しているのではないかと考えられ,骨粗鬆症など骨が溶ける病気の治療につながるのではないかと研究がすすめられています.
このオステオインテグレーション(骨との接合)とは生体にとって有利に働くことは事実です.オステオインテグレーションに関与する蛋白 TO2, TO1, TO3 ,col1a1, col3a1, bone sialoprotein (bSP) II, osteonectin, osteopontin, osteocalcin, integrin β1 , integrinβ3.
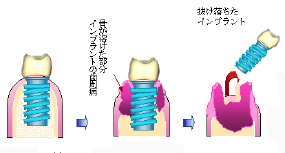
36.インプラントの初期固定とはなんですか.また,必要なのですか.
インプラントを埋め込んだ直後から,顎の骨と強固に機械的なくっつきがあれば,より早くインプラントと骨がオステオインテグレーションをおこすことが解っています.インプラントを植え込んだ時はネジをバルサ材に埋め込んだ状態と思ってください.逆回転するとスルスルと抜けてしまいます.これは木の弾力を利用した機械的結合です.
生体では異なります.骨には木のような弾力はありません.生体でもインプラントを埋め込んだ直後は顕微鏡でみますとミクロン単位では接合していません.後に少しずつに生体がインプラントと接合していくのです.この時にインプラントが動くようでしたら顎の骨とインプラントの間に結合組織ができてしまいます.ですから,埋め込んだ時に,インプラントが動かないように安静にして,骨とインプラントに隙間がないようにネジ山をつけたり,早く骨ができるように表面を処理しているのです. 左の図のようにネジ山の間に骨が取り込んでいます.このように骨がインプラントのまわりにできることが必要で,人によってはできにくい人もいます.また,右はその骨に合ったインプラントを選択して少しでも多くの骨がインプラントのまわりにできることを期待するために開発されています.
37.インプラントの種類を教えて下さい.また,何を基準としているのですか.インプラントの種類によってこれがいいとかの違いはありますか.
これまでに世界では500種類以上のインプラントが販売され,日本でも50種類くらい販売されています.でも,類似しているものも多くあります.大きくわけると,材料,形,ネジ山,表面処理の方法に分類します.材料はチタン,チタン合金.形はシリンダー型と歯根型,ネジ山はスクエヤー,表面処理は骨の硬さにより異なりますが,TCP,ブラスト処理,ハイドロキシアパタイトコーティングが良いでしょう.患者さんのインプラントを埋め込む骨の状態でインプラントの種類を選んでいきます.
38.インプラントの材質によって違いがありますか.チタンの表面処理によって違いはありますか.
チタン,チタン合金である限りミクロの状態ではインプラントの材質によって違いはあまりないようです.ただ,何千人に1人の割合でチタン,チタン合金のアレルギーはあります.チタン表面処理の方法は年々改良されています.チタン表面がツルツルより凸凹の方が骨を作る細胞(骨芽細胞)が集まります.骨を作る細胞が多く集まるとそれだけ丈夫な骨ができます.ではどのくらい凸凹がいいのかといいますと20~300ミクロン程度に骨を作る細胞は多く集まって,咬んだ時の力を受け止めるくらいの骨に代わるのに3~5カ月が必要です.また,ハイドロキシアパタイトは特別な骨のような細胞(骨様細胞)が数週間で周囲を覆います.咬んだ時の力を受け止めるくらいの骨に代わるのに約3カ月が必要です.ブラスト処理はハイドロキシアパタイトを高加速でチタン表面にぶつけて,表面を凸凹にします.ミクロで発生する微量成分が混じらないようにするためです.
では,生体はといいますとこれが多種多様です.表面がツルツルでも,凸凹でもやがてなじんで丈夫な骨ができる人と何を使っても丈夫な骨ができない人がいます.このように,最先端工学の様々な研究と応用開発がされています.これは,少しでも丈夫な骨が多くつくるための工学的努力です.
39.前歯,奥歯や上顎,下顎でインプラントの長さや直径が異なりますか.
インプラントが骨とのくっつくのが同じだとしますと,インプラントの長さや太さでくっつく面積が異なります.くっつく面積が太く長いインプラントのほうが短く細いインプラントよりは丈夫で長持ちします.ではどのくらい長く大きいインプラントがいいかといいますと,表面処理やネジ山の形が重要になってきます.
米国で1人の歯科医師がおこなった2万症例から厳密に計算された報告では,骨の硬さにもよりますが普通の骨の硬さがあれば,インプラントは前歯で直径3.5mm・長さ12mm,奥歯は小臼歯の部分で直径4mm・長さ9mm,大臼歯の部分で直径5mm・長さ9mm,ボソボソの骨で前歯も奥歯も直径や長さは同じで,表面処理の方法を替えて90%以上の成功率を確保しています.
40.インプラントが壊れたら、修理できますか.(上の部分と下の部分).また,インプラントが折れることはありませんか.
インプラントの構造にもよりますがコップを逆さまにしたように中をくり抜いたインプラントは折れることがあります.また,純チタンはチタン合金よりも機械的強度が低いために折れやすいのです.インプラントのアバットメントは折れることがあります.ここも,1995年頃からだいぶ改良がされてきましたが,咬む力が強い人や,硬いものばかり咬んだり,咬み癖のある人は永年使っていますと金属疲労で折れてしまうことがあります.また,外傷などぶっつけて折ってしまう人もいます.残念ですが修理はインプラントのアバットメントが折れた以外はできません.
不幸にも折れてしまわれた人は主治医と御相談下さい.
G. 顎の骨に関した質問
顎の骨が溶けた人に関して
41.骨の質が弱いといわれたのですが,インプラント治療を受けられますか.
骨の質が弱いといわれた人は詳しく診断してください.骨粗鬆症でも他の病気が重ならなければ大丈夫な場合があります.顎の骨の大きさ,骨の硬さを調べてください.その骨にあったインプラントの選択ができますので,主治医と御相談下さい.
【写真上】人は歯がなくなると骨量(骨密度と骨の幅と高さ)が変化しますD1~D4.どのくらいの骨量か検査が必要です.
【写真上】その骨量にあったインプラントの選択が必要です.同じ種類のインプラントを入れるのはよくありません.
42.骨がないとインプラントはいれられないのですか.インプラントを入れる部分に骨がないことが多いのはなぜですか.また,骨がない時はどこから骨をもってくるのですか.骨を作る手術の費用は.
骨がないとインプラントはいれられませんので,骨を作る手術を先におこなってください.骨は人工的につくった材料と自分の体から骨をとって移植する,自分の骨と人工材料を混ぜて移植する方法が一般的です.また,場所によってはディストラクション(仮骨延長法)といって骨を折って治る時に少しづづ伸ばして骨を作る方法もあります.ディストラクションは骨を折って治る時の治癒機構を利用したもので,患者さんが3日に1度くらいスクリューを半回転回して少しづづ伸ばして必要な長さの骨を作る方法もあります.スクリューを半回転回すときには痛みはありません.
人工材料で骨を造る場合は人工材料は置き換わるものがいいでしょう.自分の体から骨をとる場所は,口の中ではアゴ,下の顎の部分からですが量に限りがあります.多めに必要な場合は腰骨からとってきます.手術の時は痛くありませんし,入院も必要ありませんが,腰骨をとると1週間くらいは歩くのが大変です.
費用は医院によって様々ですが人工骨で1cc(1g)あたり5~15万,アゴの骨と腰骨は保険でできることもあります.また,腰骨は整形や形成外科でとれるように連係している医院もありますので,主治医と御相談下さい.
【写真上】骨を造る場合はいろいろな手法がおこなわれていますが,基本的には自分の骨(腰骨,肩甲骨,肋骨,テビアなど)をすりつぶして移植するか,一度,肩甲骨部などに移植し,体内で血管網を作成した後に顎の骨に移植します.
左は日宇歯科でおこなった再生療法で腰骨をすりつぶし,自己採血から骨を造る成分を抽出したPRP,幹細胞を同時移植している写真で,2002年に成功しています.
43. 歯周病ですが、インプラントが入れられるでしょうか.歯周病に罹ったインプラントは救えるの?
歯周病でも,顎の骨は充分ある人もいますので,主治医に診断してもらって下さい.インプラントを入れるだけの顎の骨がない場合は骨を作る手術が必要です. 既にインプラントを入れている場合に歯周病に罹ったインプラントを2カ月以上放っておいた場合は救えません.歯茎が腫れた時に早めに主治医を訪れれば,歯周病の進行を止める手術がありますので,早めに治療をして下さい.
歯周病の程度がどのくらいかにもよりますが,歯周病の治療(歯周外科処置)をおこなって,歯茎をきれいにしてからインプラント治療をおこないます.歯がなくなることを遅らせることはできます. 歯が全てなくなって義歯にする時も,インプラントが支えとなります.でも,インプラントの寿命は短くなります.
インプラントの歯周病の進行を止める手術が嫌だと言ってましても2~3カ月でインプラントが動いて抜けてしまいますので,必ず早めに歯周病の進行を止める手術をして下さい.
44.骨のかたさに段階はありますか.また,高齢になると骨がもろいというのはインプラントをいれる上で関係があるのでしようか.異常な顎の骨ってどのような状態をいうのですか.
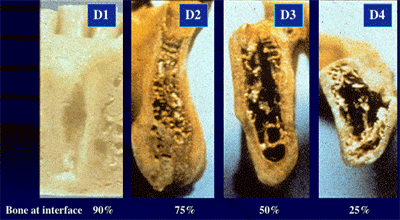
体の骨の中で下の顎が最も硬いとされています.構造的には骨の硬さと量的には骨の大きさが問題です.通常は,高齢になっても下顎にはインプラントを入れて咬む力に支えるだけの骨の硬さはあります.上顎は人それぞれですので検査が必要です. 構造的には骨の硬さでは骨は外側皮質骨と海面骨からなります.ちょうどスイカを輪切りにみたようなもので,外側から一層の緻密な骨がありますが,中はスポンジのような状態になっているのが正常の骨です.
異常な骨は外側も中は同じように硬たくなっているもの(骨硬化症など),外側も中もボソボソで突き抜けてしまう (骨粗鬆症) ようなものと様々です.硬いほうからD1~D4と分類して,正常な骨はD2と呼びます.D2であれば骨の回復は早く,良い成果が得られますが,D1は血液の流れが悪く,D4は骨を作る成分がほとんどありませんのでこれらの骨は改善することが必要です. 顎の骨は毎年少しづつなくなり,小さくなっていきます.そして,骨の中の質もボソボソになります.D2は正常,D4はボソボソの骨です.インプラント治療に適しているのはD2の骨の状態です.どの時期にインプラント治療をおこなうのか主治医に診てもらって下さい.
【写真上】正常な顎の骨梁はD2だけです.
D1のように硬すぎても,D3,D4のようにボソボソでも異常です.また,骨の高さと幅も十分でなければ正常とはいえないでしょう.
骨の量,大きさに対して最低限必要なインプラント長さ,太さの関係は,
前の顎に植えるのに直径3.5mm・長さ12mm,奥歯は小臼歯の部分で直径4mm・長さ9mm,大臼歯の部分で直径5mm・長さ9mmがいりますからその骨にあと長さと幅で3mm位の骨は必要です.また,下顎には下歯槽神経がありますのでもう少しの骨が必要です.
45.自分の血液から骨を作る成分を取り出して,骨を作ることはできますか.また,顎の骨をつくる蛋白はありますか,あればそれを使って顎の骨を作ることができますか.
自分の血液からはRPP(多血小板血漿)と骨髄から体性幹細胞を取り出す方法が研究されています.骨髄からは培養液や骨になっていくのに必要な蛋白が全部わかっていませんので研究中です. PRPは一部の歯科医師によって臨床で行われています.自分の骨を移植した時よりも約10~20%位,多く骨ができるといわれています.私達の実験所で行った結果は13%,多く骨ができました.現在の臨床では自分の血液ですから最も安全でありますし,少ない血液から多くのPRPを集めることに成功しています.ある程度確立した方法で80%の人には有効であると考えています. しかし,患者さんの血液も骨を多く作る成分がない人もいますので,全ての人に使えるなるようになるまでは,これからの追加研究が必要です.
骨を作る蛋白はb-SP2,BMPやRunx2など,骨を作る細胞を熟成する蛋白はオステオポンチン,オステオネクチン,bSP2,オステオカルシンなどが解っています.しかし,蛋白は複雑に作用しあうのでまだ臨床で患者さんに使うまで,もう少し時間がかかります.
46.インプラントは上の顎には入れないほうがいいといわれましたが,本当ですか.上の顎には骨がなくてもインプラントを入れる方法はありますか?
また,インプラントGBRやスプリットクレフトはどうでしょうか?
今は,いろいろなインプラントの開発と手術の方法が確立していますので,骨がある場合は上の顎にインプラントを入れられますし,予後もよい場合が多いです.上の奥歯のところの骨は副鼻腔・上顎洞といいまして骨の中に空間があります.この上顎洞は人によって大きさが異なりますし,奥歯の骨が薄かったり,小さい場合があります.このような時はサイナスリフト(上顎洞底粘膜挙上術)という手術でインプラントを入れる前に上顎の骨を作っておく必要があります.
サイナスリフトは上の顎の奥歯の歯茎のつけねの部分の骨を開いて,上顎洞の粘膜を破らないように剥いで,上の顎の骨と粘膜の間に自分の骨や骨に置換する人工骨を入れて骨を作る方法です.
危険性はないですが,熟練した技術が必要です.粘膜の厚さが非常に薄い人(80ミクロン)がいますので,風をひいていたり,鼻アレルギーがある人は専門医で治してからその手術をおこなって下さい.また,蓄膿の手術(上顎洞根治手術)をされた人は粘膜を取り除いている場合がありますので手術はできない場合があります.
インプラントGBRなどと称して,インプラントを入れた後に骨が不足した部分に自家骨や生体膜で骨再生しようと考えたり,実施したりしている歯科医師がいますが,これは大間違いです.動物研究の結果はGBRで再生した骨はインプラントとはくっついていません,言い換えると,オステオインテグレーションは確保できていませんので,より,失敗につながる可能性が高いと思ってください.
スプリットクレフトは古くからあった手法で,骨幅を広げてインプラントを入れようと言う考えです.骨の硬さと弾力によりできる場合とできない場合があります.骨が吸収した部分を無理矢理に広げるのですから,何故,骨が吸収したかを考えなければなりません.要は整体の骨再生能力(骨再生蛋白)の機能が充分働いていないということです.そのような骨には充分なオステオインテグレーションは確保できていませんので,より,失敗につながる可能性があると思ってください.
インプラントGBRも骨のスプリットクレフトもその場しのぎの手術法の一種です.あらかじめ,骨を再生してからインプラントを埋入する医師を選択してください.
47.ソケットリフトとはどんな術式ですか.危険性はないのですか.
サイナスリフトは上の顎の奥歯の歯茎を開いてつけねの部分の骨を開いて,上顎洞の粘膜を破らないように剥いで,上の顎の骨と粘膜の間に自分の骨や人工骨を入れて骨を作る方法です.その術式を簡単にしたものがソケットリフトと考えられがちですが,ソケットリフトはインプラントを植えるための穴を骨に開けて,そこの穴から上顎の骨と粘膜を挙げていき,挙げた部分に人工骨や自分の骨を入れて,新しい骨を作ろうと言う方法ですが,欠点の多い方法です.この方法を行う前に,CTでもオルソパントモでも正確な正常な粘膜の厚さが解らないのです.MRIでは金冠が入っていればうつりません.
少し厚くなっていればオルソパントモでも写るのですが,正常ではありませんので,この術式は考えなければなりません. 粘膜の厚さが80~200ミクロンが正常な粘膜ですので,ソケットリフト法で簡単に破れてしまうことが多いですので危険です.十分な診断が必要です.
48.下顎の奥歯にインプラントを入れるだけの骨がありません.下顎神経移動術はどんな障害がありますか.この場合どうするのですか.
まず,骨を作ることを考えて下さい.下歯槽神経移動術とは下顎にある神経・静脈・動脈を別の位置に移動して,その部分の骨を使ってインプラントを入れる手術のことです.
この場合の注意することは,下歯槽神経には枝別れしている側枝が17%くらいあります.術前のレントゲンやCT検査でもある程度大きくなければ見えませんので,おそらく10年以上~一生痺れが続くことがあります.このリスクの代償に耐えうるものなのかを,ここを主治医とよく相談されておこなって下さい.
49.人工骨は自分の骨になりますか(置換しますか) ?
人工骨には骨補填材と骨置換材があります.骨補填材は量論アパタイトといいまして,セラミックです.骨補填材は開発されて25年くらいですのでそれ以上のことは言えませんが,年月が経てば体液で少し溶けますが骨にはなりません.また,この種のものはミネラルの供給源にもなりません.
骨置換材は動物の骨を滅菌したものとミネラルでつくったものがあります.骨に代わる時間には差がありますが,ミネラルで骨に代わるものは危険性がありません.
2007年3月現在では,ある種のαTCPは1月ほど,βTCPは3~5ヵ月程度で自分の骨にかわります.しかし,国内製造のTCPは歯科での販売は認可されていません.個人医院では外国の製品を輸入しますが,我々の研究では,同じTCPでも骨に変化しないものがありますし,価格が高いのが欠点です.CHAは自家骨とのつなぎがよく,骨量を保ち,骨密度を高めます.
50.組織工学はどのくらい進んでいるのでしょうか.第三の自分の歯はつくれますか
歯を作る基の細胞(歯牙幹細胞)はみつかっていますが,その人の歯牙幹細胞を取り出すことはできません.乳歯の歯髄(子供の歯の神経)の中かに20個程あるのですが,確実に取り出す方法と培養する方法がまだ一般的ではありません.また,歯牙幹細胞を取り出しても培養液が,ウシの胎児血清を使うしかありません.それからある程度,育てた(成熟させた) 歯牙幹細胞をネズミやブタの体内で,もしくはイヌの顎の骨の中で歯に成熟させる方法が発表されました.大変喜ばしいことですが,残念ながら動物の蛋白と人の蛋白や他人の細胞と自分の細胞を混同して使っていいものなのかはこれからの研究課題です.
人それぞれの遺伝子と研究から生まれた遺伝子が一致することでより安全なものとして,生体のエコロジーとして必要です.これらを開発していかなければならない大きな問題が残っています.これからの研究と動物実験を重ねて安全性を兼ね備える「人の第三の歯」として注目されています.待ち遠しいですね.
2007年1月現在では,名古屋大学,大阪大学,理科大や他の大学などで象牙質,歯髄,セメント質とエナメル質はできることが確認されていますが,歯の大きさや形をつくることで問題があるように思えます.
51.インプラントにおける骨吸収の原因と考えられるものは
一度,失った歯/部分ですので,同じあやまちははしないでください.
インプラントも歯周病に罹ります. インプラントで歯周病を悪化する要因として,つまようじ,インターデンタルブラシの使い過ぎ,咬み癖,歯磨きの不足や磨き過ぎ,硬いものの咬み過ぎなどが挙げられます.
インプラントのさし歯・つぎ歯(上部構造物)はわざと歯茎の間を開けてあることが多いので食べ物がつまりやすくなります.詰まったところをつまようじ,インターデンタルブラシの使い過ぎないようにして,歯ブラシでやわらかく磨いて下さい.また,自分の歯よりもインプラントを入れたところは硬いものを咬んでも痛くありませんのでついつい硬いものを咬んでしまいます, 両方で咬むようにして下さい.歯ブラシは歯周病の歯ブラシの仕方と同じように磨いて下さい.
H. 咬み合わせに関した質問
52.インプラントの上部構造物(つぎ歯・さし歯)はどのような材質がいいでしようか.
インプラントのつぎ歯・さし歯は堅さや色合いが自分の歯に似ているポーセレン,ポーセレンとセラミック混合などがいいでしょう.硬質レジンは色合いがポーセレン,ポーセレンとセラミックほどではありませんが,永年使っている間に磨り減って,咬み合わせがくるってくる恐れがあります.色合いが自然ではありませんが,12%金パラジウムや金では咬み合わせはくるいません.経済的問題なので御自分で選択して下さい.
53.歯ぎしりやくいしばりをしますが、インプラントはいれられますか.
歯ぎしりは咬み合わせた時の歯の位置と顎の関節の位置がズレていることからストレスがたまり,寝ている間に自分で無意識で歯を削って咬み合わせを揃えよえとする行為です.
くいしばりはこめかみの部分にある脳の側頭連合野というところに咬みしめることで刺激を送り,精神的安定を試みている行為です.側頭連合野は形の認識,記憶,聴覚を支配し,ウェル二ケ領野では話し言葉,書き言葉を理解します.また,側頭連合野は後頭連合野から前頭連合野への中継点としての働きがあり,視覚野(後頭連合野)→左角回→ウェル二ケ領野と角回に異常が起こると聞き話しはできるが読み書きができない.また,視覚野→側頭連合野→ウェル二ケ領野の回路は漢字に強い,弱いは記憶力と漢字を理解できないは側頭連合に異常があるためです.このように,側頭連合野の脳にキズなどの異常がないまでも,なんらかの刺激を求めるためにくいしばりやクレピタスをおこない,精神的安定を試みているのです. また,歯ぎしりやくいしばりを続けていると咀嚼時の下顎を動かす筋肉に負担が加わり、咀嚼筋が過度に緊張状態になることも原因で,顎関節症によるものです.
顎関節症は口を開け閉めする時に顎関節部で音がしたり,痛みを伴ったり、口が開かないなどの症状があります.進行すると偏頭痛、肩こり、耳鳴りなど様々な不定愁訴などが症状として出現します.不正な歯並びや加齢による咬み合わせの変化、不良な補綴物(歯への被せ物)により、下顎が変位し、その結果、顎関節でクッションの役目をする関節円板がズレたり,下顎骨の関節頭が関節後部や側頭骨を圧迫することが原因です.
このようにインプラント治療で歯ぎしりやくいしばりを治すのではなく,顎関節症を治してからインプラントを埋め込み,より食べる,話す,笑うことを助長することが重要です.
54.顎や頸が痛くて,肩凝りがするのですが,インプラントを入れたほうがいいのでしょうか.また,既に口が開かないのですが,インプラントをいれることはできますか.また,インプラントを入れたら口が開くようになりますか.
あなたは顎関節症です.顎関節症は症状によって1~4型とその他に分類されます.
顎関節症1型は顎の周囲の筋肉痛,顎が正常に動かせない,痛いなどの症状があります.
顎関節症2型は関節包・靱帯障害により顎を開閉する時,ものを咬んだ時に痛いなどの症状があります.原因として顎顔面の打撲,むちうち損傷,過度な開口などの外傷性,硬固物の無理な咀嚼,ブラキズムなどの口腔習癖および異常顎運動などの内在性外傷があげられます.MRIで診断することが必要です.
顎関節症3型は関節円板が障害をうけていたり,はずれていたりします.口は開けられる3a型と口が21mmしか開かない3b型に分類されています.関節円板がはずれているかどうかを見るために MRIで診断することが必要です.
顎関節症4型は関節が変型しているものです.関節痛 (運動痛,圧痛),開口障害 (下顎頭の運動障害),関節雑音(Crepitus, Click, 可触性雑音) のいずれか症状があります.レントゲン写真やMRIで診断することが必要です.
顎関節症その他は精神因子によるものとされていましたが,現在ではその他として分類され,心身医学的,顎関節症の疾患概念にあてはまり,分類1~4型に該当しないものです.
症状を主治医に相談して,先ず顎関節症を治してからインプラント治療をおこなって下さい.
55.歯並びや咬み合わせが悪いとダメですか.
咬み合わせがいい・悪いと歯並びがいい・悪いは同じ意味ではありません.歯並びが悪くても咬み合わせがいい人がいますし,その逆もあります.若い女性などの八重歯は可愛いという人がいるかもしれませんので一概には言えませんが歯並びが悪いと虫歯や歯周病に罹りやすいことは事実です.
咬み合わせが悪いとは咬んだ時と顎の位置がズレていることを表していますので,今はどうもなくても,いずれ顎関節症のなんらかの徴候がでてくるでしょう.歯並びがいい人でも口が開けれないような顎関節症になります.インプラント治療は咬み合わせを治すのではなくて,咬み合わせを治してからインプラントを埋め込みます.
55.インプラントを入れたら硬いものでも咬めますか.
食物でも硬いものと軟らかいものがあります.硬いものではアワビ,ビーフジャッキー,豆類を炒ったものやある種のパンなどがありますが,自分の歯でも咬めないようなものは控えて下さい.また,アメや氷を歯で咬み割る人がいますが,このようなことをくり返す人は歯を割った経験があることでしょうし,ない人も必ず歯を割ります.
このように硬いものを咬むことは40代,50代,60代とどんどんエスカレートしてきます.
インプラントは骨にくっつくように設計してありますが,折角できあがっているインプラントの周りの骨は柔らかく,痛みをあまり感じませんので,咬めると勘違いして,硬いものを咬みすぎると骨が破壊され,インプラント周囲炎になります硬いものを咬み過ぎるとやがては線維性の結合組織に代わっていき,結果は抜け落ちます.このように硬いものばかり食べていると自分の歯でも割れたり,動いたりと同じようなことが起こります.
理由は硬いものをいつも咬む行為は脳のこめかみの部分にある側頭連合野というところに刺激を送り,精神的安定を試みている行為ですので,高齢になると,また,咬み合わせがいいとより硬いものをいつも咬むことを知らず知らずにおこないますので注意して下さい.
55.入れ歯で咬めないのですが,また,入れ歯では食事によって味がしません.インプラントを入れたほうがいいのでしょうか.
入れ歯よりははるかにインプラントを入れたほうが咬めるようになりますし,入れ歯の不快症状はなくなります.但し,入れ歯で咬めないのは顎の位置が違うからです.先ずは入れ歯のうまい歯科医院で作ってもらってください.それでも,入れ歯が嫌ならインプラントにしてください.
味は舌で感じるものなのですが,実は口蓋や歯肉でも感じとっています.上の歯が全部無くなって入れ歯にしたら味がわからなくなったという人は多いです.調理師など味に敏感な人ならインプラントが必要になってくるかも知れません.ただ,インプラントのさし歯やつぎ歯がパラジウムだとそれでも金属の味を感じる人がおられますので主治医と御相談下さい.
56.前歯がありませんが,自然の歯のように歯ぐきや歯の形や色等が自然にはえているように審美的な回復ができますか.
前歯があったところに骨があるかないかでも違います.
骨があればインプラント治療でも自分の歯とほとんどわからないように作ることはできます.でも骨がない場合には歯がのびたようになりますので,先ず,骨をつくってからインプラントを埋め込んで下さい.また,歯がなくなる前に出っ歯,すけ口であったかにもよります.そのままインプラント治療をおこなえば,自分の歯があった時ような歯並びになるでしょう.
57.奥歯がありませんが,前歯だけインプラントがいれられますか.
自分の歯は親知らずを入れずに上下14本づつ,合計28本必要です.前歯は食べ物を咬み切る働き,奥歯は食べ物をすりつぶす働きをします.そして,この数がなければ咬み合わせた時に顎の力を支えきれません.また,奥歯がないと話したり歌ったりするときの発音・発語が不自由で,舌の運動も違ってきます.
前歯だけインプラント治療をしても見た目だけいいとしかいえません.奥歯がありませんので,よく食べられませんし,奥歯がなければ咬み合わせた時に顎の力を支えきれませんので,すぐに前歯に入れたインプラントは壊れてしまいます.なんにもならないですね.
また,奥歯だけ入れ歯というのもあまり勧められることではありません.入れ歯は毎日8時間くらいはずしておきますのでその時に前歯が壊れますし,入れ歯の内面は半年から1年くらいでリベースということをして,内面をつけたさなければなりませんので,微妙に前歯のインプラントにかかる力が違ってきます.奥歯にもインプラント治療をして下さい.
58.費用の面で必要なインプラントの数より減らしてもいいですか.
咬み合わせた時に顎の力を支えきれる数が重要です.
例えば,片側の奥歯が4本ないとしますと,インプラントは4本いります.上の歯が取り外しの入れ歯であれば下は3本くらいでもいいでしょう.でも,1本とか,2本では話になりません.咬み合わせる力に顎の骨のほうがまけて,すぐダメになると思いますよ. 主治医と相談して下さい.
59.インプラントの対合歯、隣在歯に骨吸収がおこる割合は.
正しい咬み合わせでインプラント治療をしてあればこのようなことはないでしょう.しかし,咬む力が強すぎたり,インプラントを埋め込んでいる隣の歯が割れたり,歯周病にかかっていたらインプラントもダメになってしまう場合があります.定期検査と必要であれば歯周病の外科処置を怖がらずにして下さい.
放っておくと取り返しがつかないことになりますので正しい処置をしてください.
60.審美や咬合回復で矯正治療とインプラントを併用する場合にどちらを先におこないますか.
インプラントは顎の骨にくっついて(オステオインテグレーション)いるので,歯列矯正をおこなってもまったく動きません.自分の歯は歯根膜があるから歯列矯正をすると歯が動きます.
インプラントを最初に入れて3~5カ月後にくっついたのを確認して,インプラントを固定源として歯を動かすと矯正期間は約半分ですみます.インプラントはこのような使い方をすることもあります.
61.インプラントの対合歯が飛び出たり変な方向にはえています.インプラント上部構造を入れる時期の判断の目安をおしえて下さい
インプラントが顎の骨とくっついた時で3~5カ月が目安です.それと,対合歯が飛び出ていたり,変な方向にはえている時はその歯の治療が終わってからインプラントのつぎ歯やさし歯を入れます.
対合歯が飛び出ていたり,変な方向にはえている時は知らず知らずに顎の動きを悪いように動かしますので,そこでしか咬めない,反対側では咬めない,インプラントのつぎ歯やさし歯がはずれる,壊れるとか,インプラントがダメになるなどのよくない結果がまっています.
周りの歯やインプラントを長持ちさせるために対合歯が飛び出ていたり,変な方向にはえている時はその歯の正しい処置をしてください.
I. 全身疾患に関連した質問
62.金属アレルギ-が有りますが,インプラントは大丈夫ですか.
インプラントの材質はチタン,チタン合金です,チタンは生体に対してアレルギーが最も少ないこととしてあげられています.これはチタン,チタン合金の表面にできるTiO,TiO2 という酸化膜があるからです.この酸化膜は空気に触れると1/1000秒ほどの時間ですぐにできて,非常に安定性がありますので人の体内に入れても親和性があるから安全です.チタン合金はアルミニウムやバナジウムが混じっていますが,合金にすることで強度を高め,TiO,TiO2 という酸化膜も作りますので組織への安定性を高めています.
ですが,数千人に1人くらいの割合でチタン,チタン合金でもアレルギーを起こす人がいます.それぞれの人がもつ遺伝子配列の違いであるスニップス(SNPs)が原因であると考えられています.術前にチタンアレルギーがあるかどうかを調べて下さい.保健は効きませんが,検査方法はチタン,チタン合金のパッチテストやD-LSTというリンパ球感作試験をおこなって下さい.今のところこの方法しかありません.
63.歯が1本も残ってないのですが,インプラントは入れられますか.
まず,現在の顎の骨の大きさや形を見るためにレントゲン検査と全身的な診査おこなって下さい.比較的に年齢か低く全部の歯がない場合は全身的な問題も考えられます.
歯が虫歯でなくなった場合は歯根があったところに顎の骨は充分ありますのでインプラントを埋め込むことは簡単です.しかし,歯周病で歯がなくなった場合は顎の骨も一緒に溶かされて顎の骨が小さくなっている場合が多いのでインプラントを埋め込む骨がないことが多いです.このような場合は顎の骨を作る手術を先におこなって,6~12カ月後くらいに顎の骨が充分できたことを確認してインプラントを埋め込みます.
一番の問題は,下の歯はほとんど残っているけど,上の歯が全部ない場合です.この場合は充分な診査が必要です.すけ口なのか,歯周病なのか,口で息するのか,舌の運動が違うのか十分な審査をしてください.
64.高血圧なのですが,インプラントはできますか.また,降圧剤(血圧を下げる薬)を飲んでいるのですが,大丈夫でしょうか.
高血圧は初期にはほとんど自覚症状がありませんが,頭痛,耳鳴り,めまい,動悸,息切れなどの症状が現われることがあります.そのまま放っておくと血管がもろくなる動脈硬化に進行し,さらに脳や心臓の血管が狭くなってつまったり(心筋梗塞・脳梗塞),破けて出血(脳出血)するなど命に関わることもあります.本体性高血圧もストレスなどとの関係がありますし,塩分を多くとっている人ほど,高血圧になりやすい傾向がありますので,塩分控えめの食事を心がけてください.肥満も高血圧の原因になりますので,食べ過ぎに注意して,バランスの良い食事をするように心がけてください.
また,血圧を下げる薬や血液をサラサラにする薬でワーファリン,小児用バファリン,ハルシオン,アムロジン,ノルバスクなど骨が吸収していくような薬もありますので,このような降圧剤を飲み続けていると,いずれ,インプラントも抜け落ちていきます.主治医と内科や脳外科の先生と相談し手下さい.
65.糖尿病ですが,インプラント治療を受けられますか.
日本人では糖尿病は予備軍も含めると1370万人といわれています.すい臓からも分泌されるインシュリンが不足するために起こる病気ですが,怖いのは糖尿病自体よりも,網膜症,腎症などの合併症や心筋こうそくなどが起こりやすくなるという点です.糖尿病には1型と2型があります.糖尿病?型はインスリンをうたなければならない場合で,インプラントは入れずに入れ歯の治療をお薦めします.1型は感染症に罹り易く,ほとんどの場合は歯もなくなってきます.
歯科ではあまり歯磨きをしなくて咬み合わせがよくない人は,糖尿病にかかると約10年から15年くらいで歯周病によって全ての歯がなくなってしまいます.これは,糖尿病は歯周病があれば,時が経つにつれて重症化し,やがては歯やインプラントを支える骨に栄養や酸素が行かなくなり,バイ菌に対する抵抗性がなくなり,骨を維持する血管障害などがおこり,インプラント周囲組織や歯牙周囲組織の破壊を進めるからです.
言い換えると,インプラントを埋め込んでよく歯ブラシをしても8年くらいでダメになります.重症の場合はインプラント治療はひかえて下さい.
66.腎臓病で透析をしていますか,インプラント治療を受けられますか.
腎臓病で透析療法を受けている患者は20万人弱で増加傾向にあります.腎臓病は症状別に腎炎,ネフローゼ症候群,腎不全の3つに大きく分けられます.
腎臓はソラマメの形をした左右一対の臓器で、1個の腎臓の重さは約120gです.主な役割は尿の生成で,腎臓に流れ込んだ血液は糸球体で濾過され,その濾液(原尿)が尿細管を通る間に,必要なもの(水分,ミネラル,蛋白質など)は再吸収されます.そして、不要なもの(尿素など)や余分な水分やミネラルなどが尿として排泄されます.腎障害が進行して尿毒症症状がでたり,それにより生命の危険が予測される場合には、透析療法に移行するか,生体腎移植を行います.
透析療法は機能低下した腎臓の代わりに,血液中の老廃物を除去する方法で,透析療法は人工透析膜を用いる血液透析と患者自身の腹膜透析とがあります.
インプラント治療においては活性型ビタミンDの産生などの重要な働きが低下していますので,あまりおすすめはできません.蛋白尿と血尿があったときには専門医で精密検査をしてください.
67.高脂血症ですが,インプラント治療を受けられますか.
高脂血症はコレステロールや中性脂肪(トリグリセリド)などの血液中の脂質が多すぎる状態で,自覚症状はほとんどありません.血液中のコレステロールには余分な血液中のコレステロールを減少させる善玉(HDL)コレステロールと、血管の内側に付着しやすい悪玉(LDL)コレステロールがあります.善玉コレステロールが減少し悪玉コレステロールが増加すると,コレステロールが血管に付着して血液の流れを妨げる動脈硬化に進行しやすくなります.
さらに心筋梗塞や脳卒中を引き起すこともあるます.食べ過ぎによる肥満に気をつけることや肉や乳製品などの脂肪をとりすぎないようにすることが大切です.なるべく油をとらないようにして,海藻類,きのこ類,こんにゃくは体内にコレステロールがたまるのを防ぐ食物繊維も豊富で,カロリー控えめです.
食生活の改善と共に,こまめに体を動かしたり,毎日運動を続けると中性脂肪やコレステロールが減りやすくなります.水泳や速めに20分以上歩くこと,喫煙は善玉コレステロールを減少させます.重症化していない限り,インプラント治療はできます.
68.心臓病ですが,インプラント治療を受けられますか.
心臓病は日本人の全死亡順位としては癌について第2位です.特に狭心症や心筋梗塞のような動脈硬化が原因の虚血性心疾患が増えています. 虚血性心疾患は心臓をとりまく血管(冠動脈)が動脈硬化になると,心臓にとどく血液の量が不足したり,血管が詰まって血液の流れがストップして心臓が酸欠状態になります.これが虚血性心疾患です。
狭心症は心臓をとりまく冠動脈から,心臓への血液の供給量が不足しておきる酸欠状態により,心臓の動きが悪くなり,胸が締め付けられるような痛みが生じます.
心筋梗塞は冠動脈に血の固まり(血栓)ができたり,動脈硬化により血管がつまると血液の流れが完全に止まり,心臓の一部が死んだ状態(壊死)となります.狭心症よりも痛みが激しく,死に至る可能性が高い病気です.
専門医でこれらの病気を治して健康な状態にして下さい.高血圧同様に血圧を下げる薬や血液をサラサラにする薬でワーファリン,小児用バファリン,ハルシオン,アムロジン,ノルバスクなど骨が吸収していくような薬もありますので,このような降圧剤を飲み続けていると,いずれ,インプラントも抜け落ちていきます.主治医と内科や脳外科の先生と相談し手下さい.
69.脳血管障害があるのですが,インプラント治療を受けられますか.
脳血管障害には突然起こる脳血管障害のことで,出血性病変と梗塞性病変があります.
出血性病変 1)クモ膜下出血(脳動脈瘤破裂、脳動静脈奇形など)2)脳内出血(高血圧性脳内出血,脳室内出血等)
閉塞性病変 1)脳血栓(動脈硬化性)2)脳塞栓(心原性、頚部頚動脈病変など)
その他 1)もやもや病 2)血管奇形(海綿状血管腫、静脈性血管腫など)3)特発性頚動脈海綿静脈洞瘻4)その他(硬膜動静脈奇形など)
1)出血性病変
代表的なものはクモ膜下出血と高血圧性脳内出血で、いずれも重症例では死に至ることがあったり,遷延性意識障害(植物状態)や片麻痺(半身不随)などの重篤な神経の後遺症を残す深刻な病態です. これらの先天的な要因に,喫煙や・高血圧・ストレスといった後天的な要因が加わって起こるといわれています.
2)閉塞性病変
一般的には「脳梗塞」として知られていますが,脳血栓と脳塞栓があります. 脳血栓とは、動脈硬化性病変に基づく細い血管の閉塞で、生命の危険や意識障害を伴うことは少なく、片麻痺や失語症などの神経症状を呈するもので、通常「脳梗塞」といわれるものの多くはこの脳血栓です。原因の多くが動脈硬化なので、歳をとること(加齢)、生活習慣病(糖尿病・高血圧・高脂血症など)、生活習慣(飲酒・喫煙・運動不足・ストレスなど)が、動脈硬化を進める危険因子ということになります。
脳塞栓は、脳の太い血管(主幹動脈)が閉塞することによって、広範囲の脳が障害を受けるもので、原因の多くは心臓の不整脈や頚部の頚動脈狭窄などからの血栓がとんで、脳の主幹脳動脈が閉塞することといわれています.広範囲な脳浮腫や出血性脳梗塞を引き起こすことが多く,死亡や遷延性意識障害の危険性が非常に高いものです.予防するには不整脈の治療や、頚部頚動脈の検査(超音波検査やMR検査)を受ける必要があります.
専門医でこれらの病気を治して健康な状態にして下さい.高血圧や心臓病同様に血圧を下げる薬や血液をサラサラにする薬でワーファリン,小児用バファリン,ハルシオン,アムロジン,など骨が吸収していくような薬もありますので,このような降圧剤を飲み続けていると,いずれ,インプラントも抜け落ちていきます.主治医と内科や脳外科の先生と相談し手下さい.
70.動脈硬化ですが,インプラント治療を受けられますか.
動脈は酸素や栄養を豊富に含んだ血液を心臓から全身にくまなく送るための血管です.動脈硬化は高脂血症,高血圧,糖尿病,高尿酸血症などの誘因が重なることによって動脈の血管が狭くなったり,弾力性を失ってしまい,血液が流れにくくなる状態です.送られてくる血液が少なくなった臓器や組織の機能は低下し,さらに進行すると狭くなった血管に血のかたまり(血栓)などがつまり,その先へ血液が流れなくなってしまうこと(この状態を梗塞といいます)があります.また、血管の弾力性がなくなることによって,血圧の変化に対応できなくなり動脈が破れてしまうこともあります.このようなことは、全身の動脈に起こる可能性がありますが,その中でも特に問題となるのは,心臓に起こる心筋梗塞、脳に起こる脳梗塞や脳出血であり,生命に関わる危険があります.
動脈硬化の発症・進行を早める肉や乳製品などの動物性脂肪をひかえめにして、食べ過ぎないようにしてください.
肥満は動脈硬化の進行を早めやすいので,食べ過ぎに気をつけて,ウォーキングや軽いジョギングを毎日続けると善玉コレステロールが増加します.また,アルコールはほどほどにして,たばこはやめるのが一番です.高血圧同様に血圧を下げる薬や血液をサラサラにする薬でワーファリン,小児用バファリン,ハルシオン,アムロジン,など骨が吸収していくような薬もありますので,このような降圧剤を飲み続けていると,いずれ,インプラントも抜け落ちていきます.主治医と内科や脳外科の先生と相談し手下さい.
71.甲状腺機能亢進ですが,インプラント治療を受けられますか.
甲状腺機能亢進症は甲状腺におけるホルモンの産生および分泌が多く出るため,血液中の甲状腺ホルモンが上昇している状態をです.なかでも「バセドウ病」は90%以上を占め,自己の甲状腺に対する抗体(抗TSH抗体)が甲状腺を刺激するために甲状腺が腫大し、ホルモンの産生、分泌が亢進する疾患です.
患者数は女性が男性の4倍くらい多く遺伝的素因が大きく影響する自己免疫性疾患と考えられ多彩な精神症状(イライラ感、神経過敏、情緒不安定など)の症状があります.
合併症としてはクリーゼ,悪性眼球突出症,甲状腺中毒症ミオパチー,甲状腺中毒性四肢麻痺,眼球麻痺,重症筋無力症,糖尿病があるます.
甲状腺機能亢進症の患者の70~80%にびまん性中毒性甲状腺腫が見つかっています.専門医で治療して下さい.骨からカルシウムが抜けてきて,インプラントも抜け落ちていく可能性があります,主治医と相談してください.
72.骨粗鬆症ですが,インプラント治療を受けられますか.
骨粗鬆症は骨の中のカルシウムなどが減少することによって骨がスカスカになり,もろくなってしまった状態をいいます.強さを失った骨は骨折や変形,腰痛を引き起こしやすくなり,寝たきりになってしまう場合も少なくありません.骨の強さは骨量や骨密度という言葉で表現されています.
骨粗鬆症は圧倒的に女性に多く,閉経を迎える50歳前後から骨量が急激に減少し,60歳代では2人に1人,70歳以上になると10人に7人が骨粗鬆症を起こすと言われています.原因は女性ホルモン(エストロゲン)が骨の新陳代謝に関わっていて,エストロゲンは調整する働きがあります.ところが閉経を迎えてエストロゲンが減少すると両者の細胞のバランスが乱れ、骨を作るよりも溶かす働きの方が強くなり骨量が急激に減ってしまうのです.
骨はミネラルの貯蔵庫で古い骨を溶かしたあとに新しい骨を作り直すということが毎日繰り返されています.
顎の骨は食物を咬んだり,つばを飲み込む時,話す時,歩く時もバランスをとるために動かしますので,顎の骨は体の中でもっとも硬く強いのが特徴です.60歳や70歳代前半で通常の生活をされている人ならインプラント治療はできます.
インプラント治療は男性ではほとんど問題ありませんが,女性は罹り易く,骨からカルシウムが抜けてきて,インプラントも抜け落ちていく可能性があります.骨密度を計りながら,主治医と相談してください.
73.膠原病ですが,インプラント治療を受けられますか.
膠原病とは、一つの病気の名称ではなく、病理学的に同一の特徴を有する疾患群 の総称を示す概念で、1942年に病理学者であったKlempererらにより提唱されました.リウマチ性疾患は膠原病,関節リウマチ,痛風やそれに類似した100以上の疾患を含む病気の集合で,関節,筋肉,腱などの運動器に痛みとこわばりを来すもろもろの病気です.
リウマチの治療の基礎療法は、関節の安静、規則正しい生活、リウマチ体操などの関節機能の保持,薬物療法には、炎症を抑える薬、抗リウマチ薬、ステロイド剤、などを患者さんの症状にあわせて組みあわせ,療法では、痛みをとるための手術、関節機能の再建、滑膜切除などがあります.
膠原病は全身性エリテマトーデス(SLE),慢性関節リウマチ(RA),強皮症,結節性多発動脈炎,多発性筋炎・皮膚筋炎およびリウマチ熱の6疾患に加え,混合性結合組織病(MCTD),シェーグレン症候群,ウェゲナー肉芽腫症,ベーチェット病,リウマチ性多発筋痛症などが考えられています.
膠原病という概念にあてはまる疾患の特徴としては,多発性の臓器病変を有する多臓器疾患であるということです.そのため,発熱,関節痛,全身倦怠感をはじめ非常に多くの症状が生じることがあります.また、現在でも病態・病因がすべて明らかにされたわけではなく,治療面においても多方面での基礎・臨床研究が進行中です.
インプラント治療では主として骨とのオステオインティグレーションを阻害するような病態ではありませんが,膠原病との混合疾患はわかっていませんが,治療薬によっては,インプラント周囲の骨が吸収する場合があります.主治医と相談してください.
74.血液疾患ですが,インプラントは入れられますか.
血液疾患とは多血症,貧血,急性白血病,慢性骨髄性白血病,慢性リンパ性白血病,骨髄線維症,良性リンパ増殖性疾患,悪性リンパ腫,パラプロティネミア,無顆粒球症,血栓性血小板減少性紫斑病,特発性血小板減少性紫斑病,血小板血症,血小板機能異常,血友病,凝固因子異常,播種性血管内凝固症候群などの総称で,血が止らない,感染しやすいなど死にいたる場合が多い血液の病気です.
インプラント治療は禁忌です.もし,インプラント治療をした後にこの病気が発症した場合は,日頃からよく歯磨きをしている場合は歯茎からの出血はありませんので,歯磨きは毎日効率良くおこなってください.また,主治医と相談して下さい.
75.口腔乾燥症ですがインプラントできますか.
口腔乾燥症は種々の原因による唾液の分泌低下のため,口腔内が乾燥状態になることをさします.
糖尿病や各種薬剤になどによっても口腔乾燥症は起こり,また全身性疾患を伴う疾患としてはシェーングレン症候群が知られています.慢性の口腔乾燥症による食生活上の障害は,患者にとって大きな負担であり,Quality of life(生活の質)の向上の観点からも、これに対する対応が望まれています
治療には1)生活指導:現状では確実に唾液分泌を促進させ、なおかつ長期使用可能な薬剤はありません。その上で種々の生活指導が必要となります.2) 歯垢、歯石の除去、虫歯の治療、充填物や不適合義歯、歯の補修など歯科的な養生の重要性を知らせます.3)重症のシェーングレン症候群では舌下錠が吸収されにくくなるので注意を要します,4) 薬剤対処として人工唾液~サリベート,含嗽剤~アズノール等の非刺激性のもの、マイコスタチン(カンジダ症の場合),その他としてパロチン、セファランチン散、漢方薬等でする.
また,口腔乾燥症を起こす可能性のある薬剤として,利尿剤:マニトール、フルイトラン、ラシックス等,抗コリン剤(鎮痙剤):アトロピン、ブスコパン等,制吐剤:塩酸メクリジン、トリエチルペラジン等,抗ヒスタミン剤:ポララミン等,鎮咳去痰剤:塩酸クロルプレナリン等,抗パーキンソン剤:アーテン、アキネトン等,向精神薬:抗うつ剤、MOA阻害剤、トランキライザー各種,筋弛緩剤:塩酸トルペリゾン、クロルメザノン等があります.
口腔乾燥は歯周病やインプラント治療を悪化させますので主治医と相談し手下さい.
76.インプラントを入れて数年経つとインプラント部や舌癌になるというのは本当ですか.
舌癌にはなりません.インプラント材料はチタン,チタン合金は酸化皮膜をつくって顎の骨の中で何年も安定しています.癌は遺伝子の中の塩基配列が狂うことやウィルスに感染することでかかってしまいます.癌の原因は 1)その人が癌になりやすい遺伝子をもっていること.2) 癌を抑制する遺伝子に異常があること.3) 壊れた遺伝子を修復する能力に異常があること.4) ウィルスにより感染すること.5) 癌になりやすいものを食べたり,嗜好すること.また,そのような生活環境であることなどが挙げられます.癌は1つの細胞が変化して,多段階的に変異して癌細胞ができる場合とウィルスに遺伝子を変化させられる場合があります.そして,CTやMRIなどで発見できる大きさの2mm位の癌の固まりになるまでに,約8~10年かかります.
また,国内でもインプラントは50万本以上が人の顎に埋められていますが,舌癌の割合はインプラントを埋めていない人たちとかわりません.ですので,インプラント材料はチタン,チタン合金やイオンが直接にこの原因になることはありません.生体の中でも安定しています.御安心下さい.
77.インプラントをいれたために,併発する病気はありますか
インプラント材料はチタン,チタン合金を基本に使っています.そして,インプラントの表面を処理して骨にくっつきやすくしています.一度,くっついたインプラントは顎の骨の中で何年も安定していますが,咬むことを数万回くり返すことで微少にはチタンイオンやメタローシスとして2~3mm位のところまでチタン粉が点在するインプラントもあります.
インプラントを埋め込む前や数年立った時に血液検査で調べていますので, インプラントを入れたために直接併発する病気はありません.生体の中でも安定しています.御安心下さい.
78.インプラント材料のチタンの為害性はありますか.チタンやチタン合金以外に生体親和性があるインプラントの材料はありますか.
一般にチタン,チタン合金はTiO,TiO2の酸化皮膜がすぐにできあがります.この酸化皮膜は生体に安全です.しかし,インプラントの歯周炎が起こった場合にその炎症部分は酸性にかわりますし,酸化皮膜を多少壊すこともあります.ですので,定期検査と異常があった時にすぐに主治医に診てもらうことが必要です.また,毎日歯ブラシをおこなって歯周病にかからないようにすることも怠らないで下さい.
1995年頃までにインプラントのデザインはスーパーコンピューターを使って有限要素解析などでどのような形が咬む力を分散できるのかなどのほとんど研究されてきました.これより少し前からチタンに代わる材質が世界中で研究されていますが,未だにチタンより生体内で安全で顎の骨にくっつく,優れた材料はみつかっていません.ですので,チタンインプラントの表面処理やハイドロキシアパタイトの接着法が研究・進歩してきているのです・
J. 食習慣・嗜好・口腔衛生に関した質問
インプラント治療中
79.治療期間中、仮の歯が入りますか.
残っている自分の歯もよりますが,通常はインプラントを埋めた部分の上には顎の骨とくっつく時間の3~5カ月は何も入れない状態で安静にしておきます.ただ,隣に自分の歯があって前歯などの場合は審美性をそこなうので,仮歯を入れる場合があります.また,総入れ歯の場合などは治療期間中は何も食べられないことになりますから,それでは大変ですので入れ歯の内側をくり抜いて使うこともあります.主治医と御相談下さい.
80.治療中と治療終了後の食事の摂り方と歯磨きの仕方を教えて下さい.
インプラント手術をおこなった直後は縫合してありますので,糸がとれると傷口が開いて感染しますので注意して下さい.軟らかいものしか食べられません.歯ブラシもしないで,うがい程度にして下さい.糸をとったら通常の食事でかまいませんが,手で触ったり,インプラントを動かしたりしないで下さい.歯ブラシは通常の方法で基本的には通常のバス法やローリング法でかまいません.しかし,インプラントは歯と歯の間の歯肉のところをわざと開ける場合がありますので食べ物がつまりやいす場合もあります.ここのところはインターデンタルなどで磨き過ぎないように軽く落として下さい.くれぐれもつまようじは使わないで下さい.インプラントの周りの骨が溶けてしまいますので.
81.電動ブラシを使っていいですか。
歯ブラシをする時に奥歯の内側や自分で磨きにくいところはあります.ですので,歯や歯茎を全体的に磨くために電動歯ブラシを使って磨きのこしがないようにすることも一つの方法です.
82.うがい液を使ってもいいですか.
うがい液にはポリソルベートン,キシリトールやラウリル硫酸ナトリウムが入っています.バイ菌にこのうがい液をひたして顕微鏡で見てみますと,バイ菌が動かなくなってしまいます.腸の中には腸内細菌といって人の消化吸収の手助けをしているバイ菌もいますので,飲み込まないようにして下さい.また,腸内細菌はある種のバイ菌がいなくなるとカンジダなどの特定のカビやバイ菌が繁殖し,逆に悪影響を及ぼします.このことを菌交代現象といいます.このためうがい液は毎食後に使うのではなく2~3日に一度くらいブクブクうがいをすることが望ましいでしょう.
インプラントを入れてからのメンテナンス
83.仮歯やさし歯を入れてからの歯みがきの方法は
通常のバス法やローリング法で磨いて結構です.また,食べ物が詰まるところはインターデンタルブラシで磨いて下さい.
84.インプラントを入れた後,ガムやチョコレート等の甘いものも食べられますか.
ガムやチョコレート等の甘いものもは虫歯の原因と考えられていますが,歯周病の原因でもあります.口の中のバイ菌は食後約2時間で2倍,4時間で4倍,6時間で8倍に増えます.ですので,歯科医師は食後すぐに歯ブラシをして下さいと言っているのです.
ところが間食に甘いものを食べると際限なくバイ菌が増えますから,歯周病にもすぐにかかって,インプラント治療をした部分も歯周病にかかってダメになってしまいます.甘いものはジュースでも控えて下さい.
85.生活習慣病(肥満,骨粗鬆症,高血圧,糖尿病,高脂血症等)にかかりました,インプラントは大丈夫ですか
生活習慣病の代表的な病気として、肥満、骨粗鬆症、高血圧、糖尿病、高脂血症などがあります.その定義は「食習慣、運動習慣、休養、喫煙、飲酒等の生活習慣がその病気をつくったり・進行させたりする疾患群」とされています.以前は成人病と呼ばれていたのですが,子供の頃からの悪い生活習慣の蓄積によって起こることがわかり,生活習慣病という呼び名に変わりました.
これらの生活習慣病はかなり進行しないと自覚症状が現われないため,はじめのうちは本人が健康だと思いこんでいる人が多いのですが,気づいた頃には病態が進んでいて,治療を始めても完全に治らないことが多いのです.
人によっては症状がまったく現われなかったのに,突然発作が起こり,命を失ったり,あるいは後遺症が残って寝たきりになることもあります.
インプラント治療を受けた人はインプラントや自分の歯が生活習慣病にかからないように日ごろの生活習慣を見直して, 7つの健康習慣を守りましょう.1) 適正な睡眠時間 2) 喫煙をしない 3) 適正体重を維持する 4)過度の飲酒をしない 5) 定期的に運動する 6)朝食を毎日食べる 7)間食をしない を守ってきても,生活習慣病に罹った場合は主治医と相談し,定期検診を十分おこない,医科の方と連絡が必要です.主治医とこまめな連絡をしてください.
86.タバコを吸いますが,インプラントに影響はありますか.
たばこは史上最大の発がん性物質とも言われ,特に喫煙者の7割以上がかかる喉頭がんや肺がんとは密接な関係を持っています.また,国内のある地域で20年間調査を続けた結果では,喫煙が心筋こうそくの大きな危険因子であることが示されています.特に収縮期性高血圧と組み合わさった場合には,1日に10本以上吸う人の心筋こうそくのリスクは,血圧が正常値で1日の喫煙が10本未満の人の約19倍という結果もでています.
喫煙による急性の影響として,高血圧、狭心症、心筋こうそくがあげられます.これは血管の内皮が障害を受け,血小板凝集能が高まり,アテローム硬化が進む作用もあります.
85歳の時点で、肺がんでは、非喫煙者0.8%に対し1日40本の喫煙者では9.4%と約11.8倍も死亡リスクが高くなり、虚血性心疾患でも3.8%と14.3%と約3.8倍、脳卒中では12.5%と16.5%と約1.3倍と、いずれの病気においてもたばこによって、かなり死亡リスクが高くなってしまいます.
糖尿病性網膜症は眼底の網膜に血管障害が起こったものですが,これと喫煙との関連についての結論は不一致ながら,調査によっては網膜症の頻度が喫煙者は非喫煙者の約4倍という結果も出ています.
細小血管障害だけでなく,喫煙によって血中のニコチン濃度が上がり,アドレナリンが分泌されて血糖が上昇する可能性もあり,すべての調査が糖尿病に対してたばこを吸う糖尿病患者の健康に悪影響があるという点では共通の認識があるようです.
歯根膜やインプラント治療をおこなった骨組織も同様に血管組織障害がおこり,歯周病にかかりやすくなりますので,禁煙をおすすめします.
87.コーヒー等の嗜好品はインプラントに影響はありますか.
コーヒーは、カフェインのせいで眠れなくなると敬遠される人もいるようです.コーヒーとリウマチに関する報告と腸内細菌に対する作用では,RF陽性関節リウマチの発生リスクがあります.一方,コーヒーを飲用することによってパーキンソン病の発生リスクの低下やまた胆石発生リスクの低下なども報告されております.
私達の日常生活に既にとけこんでいるコーヒーは、「両刃の剣」のように健康に対して少なくても善悪二通りの作用があるようです. コヒーに砂糖を入れて頻繁に飲む人は虫歯とカフェインで末梢血管を収縮して,血糖値を上昇させますので気をつけて下さい.
88.豆類,氷りやアメを噛み砕くのが癖ですが,インプラントに影響はありますか.
豆類,タネ類,乾燥食品,氷りやアメを噛み砕くのが癖はインプラント治療にとってもっとも悪癖と言えるでしょう.
高齢になると,また,咬み合わせがよくなると人はしらずしらずのうちに硬いものを好んで食べるようになります.これは,こめかみの部分にある脳の側頭連合野というところに咬みしめることで刺激を送り,ストレス等からの精神的安定を試みている行為です.
これは,インプラントの周囲の骨を壊していく行為です.自分の歯でこのようなことをする人は少ないのですが,根の治療をした歯やインプラント治療をおこなった歯は咬むことに対して鈍くなりますので,硬いものを咬んでも痛くありませんのでついついこの癖をしてしまいます.
数年続けていると根の治療をした歯根にヒビがはいったり,割れます.インプラント治療をおこなった歯は周りの骨が壊されていきますので,十分気をつけて下さい.
89.頬杖をしてしまいます.インプラントに影響はありますか.
自分の癖はなかなか気付かないものですが,頬杖は顎関節症をつくってしまう原因のひとつです.
顎関節症は口を開け閉めする時に顎関節部で音がしたり,痛みを伴ったり、口が開かないなどの症状があります.進行すると偏頭痛、肩こり、耳鳴りなど様々な不定愁訴などが症状として出現します.不正な歯並びや加齢による咬み合わせの変化、不良な補綴物(歯への被せ物)により、下顎が変位し、その結果、顎関節でクッションの役目をする関節円板がズレたり,下顎骨の関節頭が関節後部や側頭骨を圧迫することが原因です.
インプラント治療をおこなった歯も頬杖が原因で取り外さなければならないこともありますので充分に気をつけ手下さい.
K. インプラントの保証に関した質問
90.インプラントの保証期間はありますか,また,不慮の事故については保証がありますか.
一般に医療には保証はありません.物を作り出す産業や営業とは異なるからです.一度,失った部分に,もうこれ以上自分の歯をなくさないということで,インプラント治療をおこないます.インプラント治療はインプラントを骨に埋め込んで,咬み合わせる時の顎の力を分散させて,自分の歯が喪失することを防いだり,遅らせたりすることが目的です.
定期検診と「患者さんが守るべきこと」をおこなっている人には保証期間はあるところとないところがあります.お確かめ下さい.また,定期検診はこない,痛いときだけ,守るべきことも守っていない場合は保証に関してはありません.これらのことは口の中の状態を診査したり,X線診査ですぐにわかります.
しかし,医院によっては再びインプラント治療をおこなう人に限って,保証をしてくれるところもあるようです.保証内容も異なりますが, 5年から8年くらい保証しているところもありますが,患者さんの守るべき内容をおこなっていれば,まずインプラント治療がダメになることはありません.
不慮の事故についての保証はありません.
91.インプラントがだめになったら(抜けた,抜かなければならない),どうしたらいいですか.
インプラントがダメになって抜けたら,歯が割れたり,歯周病で歯が動いて抜けることと同じくその部分には骨がありません.そのまま,年齢と性別にもよりますが,骨ができるまで6~12カ月くらい待てば,再び骨はある程度できてきます.しかし,インプラントを埋め込むのに十分な骨の量かどうかわかりませんので,主治医に診断してもらって下さい.
十分に骨が再生しないようであれば,骨を作る手術もおこなったほうがいいです.
92.上部構造物が壊れてしまいました.インプラントのネックが折れてしまいました保証はどうなるのですか.
上部構造物(さし歯・つぎ歯)が壊れても,一般に医療には保証はありません.但し,上部構造物(さし歯・つぎ歯)を仮づけしている時は作り直しします.
原因は以下ですので,よく守って下さい.
咬み合わせが悪い人は,口の中を全体的に治療して下さい.インプラント治療したその部分だけを治療しても,顎の動きは変わりませんのでインプラント治療したところもすぐにダメになってしまいます.歯がなくなった原因が咬み合わせによるものであれば口の中を全体的に治療して下さい.
インプラント治療をおこなうとついつい硬いものを好んで食べる,片側咬み,歯ぎしり,咬み込みが強いなどをしらずしらずのうちにして,インプラント部分が折れたり,インプラントを支える周囲骨が破壊されて抜かなければならないことがあります.これは,自己責任ですので,咬み込み,片側咬み,硬いものを咬む癖は止めて下さい.
L. インプラントの成功と失敗に関した質問
93.すでにインプラントを入れているのですが,ダメになりました.この原因はなんでしょうか.インプラントは何故ダメになるの.
一度,失った部分に,もうこれ以上自分の歯をなくさないということで,インプラント治療をおこないます.インプラント治療はインプラントを骨に埋め込んで,咬み合わせる時の顎の力を分散させて,自分の歯が喪失することを防いだり,遅らせたりすることが目的です.
インプラントがどのくらいでダメになったかにもよりますが,1年以内であれば,次のことが考えられます.以下を,よく守って下さい.
1) 手術時の注意: インプラント治療をおこなった際に舌や手でインプラント部分を動かさないこと.また,安静にしていること.
2) 咬み合わせが悪い人は,口の中を全体的に治療して下さい.
咬み合わせによって歯がなくなる場合があります.歯がなくなった原因が咬み合わせによるものであれば口の中を全体的に治療して下さい.放っておくとインプラント治療をおこなっても直ぐにダメになります.また,歯並びと咬み合わせは違いますので混同しないようにして下さい.
3) 咬み込み,片側咬み,硬いものを咬む癖は止めて下さい.これがインプラントがダメになる最大の原因です.
インプラント治療をおこなうとついつい硬いものを好んで食べる,片側咬み,歯ぎしり,咬み込みが強いなどをしらずしらずのうちにして,インプラント部分が折れたり,インプラントを支える周囲骨が破壊されて抜かなければならないことがあります.自分では気づいていないことが多いのです.もう一度,インプラントを入れる前に,なぜ自分の歯がダメになったのかを思い出してください.同じようにしても,インプラントはなくなります.
4) 甘いものを飲んだり食べたりしない.歯ブラシを正しく使うなどの口腔衛生の概念を変えて下さい
歯周病は生活習慣病です.少しづつ悪くなります.甘いものを食べて口の中のばい菌を増やさないようにし手下さい.原因はばい菌の塊である歯垢,歯石が貯まることです.歯ブラシを毎日かかさずにしてください.決して「つまようじ」は使わないで下さい,歯周病を作ります.また,インターデンタルブラシの使いすぎ,歯ブラシの強い力での磨き過ぎも歯周病を作ります.気をつけて下さい.
5) 生活習慣病(糖尿病,高血圧,心臓,脳疾患,肝臓疾患,虫歯,歯周病)やそれ以外の病気(アレルギー,甲状腺疾患,腎臓疾患,肺疾患,膠原病や癌等)にかかった時は専門医で治して下さい.また,治療薬をインプラント主治医に教えて下さい.充分にコントロールしていればあまり悪くはなりません.
6) 定期検診は必ず決められたときに主治医の医院でおこなって下さい.定期検査を怠る人は論外です.
94.インプラントをはずしてしまうことができますか.
インプラントをはずすことはできます.
インプラントが骨にくっついている場合であれば,別にはずす必要もないでしょう.たまに,患者さんの中には不勉強な人から言われた噂を信じてインプラント治療はダメだと思っている人もいますので,はずす時は理由を主治医に伝え手下さい.それより,インプラントを入れていなかったころの不自由な色生活を思い出してください.入れ歯では咬めないから,入れたのですよ.また戻りますか,あの頃の不自由な頃に.
しかし,インプラントが動くようであれば周りの骨が溶けて歯周病にかかっていますので,炎症や腫れがあれば抗生物質をのんだり,切開をしてが腫れがひいてから取り除きます.
95.はずした後の治療は、出来ますか.
再びインプラント治療をすることはできます.自分の歯が抜けた時,歯があった部分には骨も溶けていたはずです.もしくは歯根があったところには骨はなかったのですが,インプラントを埋め込む時には骨はできていましたよね.
このように,顎の骨は再びできてきますので,顎の骨ができるまでの期間は年齢や性別,骨の欠損状態にもよりますが6~8カ月くらいかかります.それからまたインプラントを埋め込んで下さい.骨ができにくい人は骨を造る手術をしてからインプラント治療をおこなうことができます.特別な病気にかかっていない限り,新しい骨はできますので御安心下さい.
96.一生もつといわれてインプラントを入れたのに,ダメになりました.どのようなことでしょうか.
患者さんの苦情のひつとにこの問題があります.人は進化するためにDNAの二重螺旋構造を選びました.人の先祖は死ぬ代わりに進化することを選んだのです.このため,人工物である限り一生もつということはありません.言い換えますと,歯がなくなった年齢と原因を思い出して下さい.何歳くらいに虫歯で無くなったのか,歯周病で無くなったのか,歯が割れたかを.
例えば,奥歯の第二大臼歯を45歳の時に歯周病でなくしたとします.第二大臼歯は14歳くらいにはえますので,31年間しかなかったことになります.人は80歳くらいまで生きますから66年必要なのに半分も満たなかった部分に,インプラントを埋め込んで治療をします.ここで重要なことは同じ失敗はできません.自分の歯がなくなった原因が,歯周病や歯が割れたのであれば歯ブラシの不足か咬み合わせが原因です.歯ブラシの不足なら毎日よく磨いて下さい.咬み合わせが原因なら対合歯は勿論のこと口全体の歯並びや噛み合わせをやり直す必要があります.そうしなければ,インプラントも同じ結果になります.
93.の,すでにインプラントを入れているのですが,ダメになりました.この原因はなんでしょうか.インプラントは何故ダメになるの.を参照してください.
但し,インプラントの第一目的である,インプラント治療をおこなうことで,残っている自分の寿命を伸ばすことは確実にできます.
97.インプラントを数本入れたのですが,1本は骨と接合しないといって,抜き取られました.なぜでしょうか.また,金額はどうなるのでしょうか.
インプラントを数本入れても,骨とくっつかない(接合しない)場合もあります.原因は骨の中に脂肪が貯まって骨を再生させることができない部分もあります. 術前に十分な診査をしてもこのような予測がつかないこともあり得るでしょう.主治医に問題があるのではなく,顎の骨が異常な場合です.このような時は高圧縮で脂肪を取り除き,再びインプラントを埋め込むことがいいでしょう.しかし,高圧縮する際に神経が近くにある場合はできないこともあります.
原則では,インプラント手術に関しては返却しません.しかし,主治医によって 1/3~1/5ほどの金額を返却する場合もあります.
M. インプラントの診断と予後について質問
98.事前にインプラントが何年もつのかを知ることができますか.
局所的の口の中からは歯がなくなった原因,咬み合わせ,残っている歯や顎の骨の状態,舌の運動から推測します.全身的には血液検査が必要です.これらを総合して,X線や骨格系などの診査をして,定期検診で他の因子がないかどうかを調べていくのです.
99.術前や術後に血液検査は必要ですか.どのような事項を調べるのですか
主治医の考え方にもよりますが,血液検査は 総蛋白,総ビリルビン,GOT,GPT,γ-GTP,総コレステロール,中性脂肪,HDL-C,尿素窒素,クレアチニン,尿酸, Na,Cl,Ca,血糖値,CRP,HbA1C,赤血球,白血球,ヘモグロビン,ヘマトクリット,MCV,MCH,MCHC,血小板,IgEと心電図を検査しています.これらに異常があれば専門医に紹介するようにしています.
100.顎の骨の状態を知るには,どうすればいいでしょうか.
オルソパノラマ,診断用模型とセファロによる頭部撮影で顔の骨格系を分析します.また,必要であれば骨密度も計測します.場合によってはCTを使う場合も稀にありますが,状態によります.
101.術前に血液検査では健常値だったのですが,インプラントを入れて数年で異常がみられました.因果関係があるのですか.また,どうしたらいいでしようか.
インプラントは生体に最も安定し,為害性のない金属です.おまけに,術前に血液検査で各臓器の状態やアレルギー検査をおこなって,大丈夫であるからインプラント治療をおこなっています.
インプラントを入れてから数年で血液検査に異常がみられた場合は因果関係がありませんが,必ず専門医で治療を受けて下さい.その際,血液をさらさらにする薬には,インプラントの周囲骨を溶かす薬もありますので,主治医と御相談されて下さい.
また,インプラント治療の取り決めをよく守って下さい.健康なときよりインプラント周囲の骨が壊れ易くなる場合がありますので,定期検診はまめにおこない,主治医にそのつど連絡されて下さい.
102.複数の病気ですが,インプラントを入れられるかどうかの診断をしてもらいたいのですが,保険は適応できますか.また,費用はどのくらいですか.
糖尿病,高血圧,心臓,脳疾患,甲状腺疾患,腎臓疾患,肝臓疾患,肺疾患,膠原病や癌等ですか.
以上の病気でも病状によってはインプラント治療はおこなえますし,食事をうまく食べられることが回復につながる場合も多いのでので,顎のレントゲン検査,血液検査やアレルギー検査を調べてみて下さい.
インプラントは保険がききませんので,それに関する検査費用も保険ではできません.診査料は顎のレントゲン検査,頭部レントゲン検査,噛み合わせコンピューター検査,血液検査やアレルギー検査のすべてで3~5万円くらいです.歯や顎の状態にもよって違いますが,必要でない検査を省きますと,1万円くらいです.
103.インプラントだけ入れてほしいのですが,他の歯の治療も必要だと言われました.なぜでしょうか
インプラント治療の目的は歯がなくなったから入れるのではなく,これ以上歯がなくなるのを遅らせるために入れるということです.
例えば,なんらかの原因で歯が1本なくなったら,無くなった歯の部分に1本インプラントを入れることで,周りの歯を削らない,周りの歯にかかる負担をインプラントを入れて分担させ,全体の歯の寿命を伸ばすということです.
周りの歯がボロボロでインプラントだけ入れても,入れないのと同じことです.すぐにダメになってしまいます.全体をみて治療していく必要があります.主治医に診断してもらい,よく相談してください.
N. 既にインプラント入れている人のトラブルについて質問
104.インプラントを入れているのですが,痛みがなく,なんともないので主治医のところには通っていません.このままでいいでしょうか.
インプラント治療をおこなった部分は既に一度歯をなくしたところです.その原因はなんであったかを思い出して下さい.また,口の中は常にバイ菌で汚染されている場所でもあります.バイ菌の塊である歯石は歯を磨いていても歯周ポケットの中に貯まっているのです.そのような部分はなんともなくとも慢性の炎症があるところです.腫れたり,痛んだりする時はその慢性炎症が急性に変わった時で全身の抵抗力が低下した時です.
そのようなことをくり返していても自分の歯も,インプラントも必ずダメになっていきます.そこを調べるのが定期検診はです.定期検査には必ずいって下さい.
105.インプラントを入れて,その部分に違和感や痛みがでることがありますか.
通常はありません.何年か経つとインプラントを入れた部分に違和感や痛みがでるということは,約束事を守っていないことが挙げられます.
約束事とは強く咬みすぎ豆類,氷り,アメなど硬いものを好んで食べていた,咬みしめや歯ぎしりをしていた.適格な口腔衛生をしていなかったこと,つまようじやインターデンタルブラシを毎日使っていた,歯磨きをしなかった,歯磨きを強くやり過ぎていたことや全身疾患にかかっているとは糖尿病や免疫疾患などの病気を治していなかった等が考えられます.
また,稀に神経系の疾患も考えられますのでレントゲン写真をとって診査してください.
106.インプラントを入れた部分が,腫れてきました.どうしたらいいですか
定期検査に必ず行っていましたか.また,硬いものを好んで食べる,片側咬み,歯ぎしり,咬み込みが強いことなどの強く咬みすぎをしていませんでしたか.つまようじを使っていませんか,また,インターデンタルの使い過ぎできありませんか.自分の歯やインプラント治療した部分,全て口の中は常にバイ菌で汚染されている場所です.バイ菌の塊である歯石は歯を磨いていても歯周ポケットの中に貯まっているのです.そのような部分はなんともなくとも慢性の炎症があるところです.腫れたり,痛んだりする時はその慢性炎症が急性に変わった時で全身の抵抗力が低下した時です.
インプラントの歯周病にかかっています.主治医のところで適格な処置をしてもらって下さい.
107.インプラントが動いてきました.どうしたらいいでしょう.
定期検査に必ず行っていましたか.また,患者さんの守るべきことをおこなってきましたか.
自分の歯やインプラント治療した部分,全て口の中は常にバイ菌で汚染されている場所です.バイ菌の塊である歯石は歯を磨いていても歯周ポケットの中に貯まっているのです.そのような部分はなんともなくとも慢性の炎症があるところです.腫れたり,痛んだりする時はその慢性炎症が急性に変わった時で全身の抵抗力が低下した時です.
いずれにせよインプラントの歯周病にかかっています.主治医のところで適格な処置をしてもらって下さい.
108.歯ブラシを一生懸命しているのにインプラントがだめになりました.原因はなんでしょうか.またインプラントを入れることはできますか.
歯ブラシの効率が悪いのではないですか.主治医のところで歯ブラシのしかたをみてもらってください.
また,全身的には糖尿病等の炎症におかされやすい疾患.高血圧,心臓,脳疾患等の循環器系疾患.膠原病などの免疫疾患.甲状腺疾患,腎臓疾患,骨粗鬆症等の骨が溶ける病気にかかっていることや肝臓疾患,肺疾患や炎症性疾患が原因です.専門医の治療を受けて下さい.
局所的には硬いものを好んで食べる,片側咬み,歯ぎしり,咬み込みが強いことなどの強く咬みすぎが原因です.また,高齢になると側頭連合野への刺激を送り,精神安定をはかろうとしますので上記の咬みすぎることをしらずしらずにしていることが多いです.この癖はインプラントが折れるか,歯周病のようにインプラントを支えている周りの骨を壊してしまいます.通常のものを食べて下さい.
109.インプラントを入れたのに,肩凝りが激しくなり,咬めません.このような原因はなんでしょうか.
インプラント治療と咬み合わせの治療は別に考えて下さい.咬み合わせが悪いのです.
咬み合わせの治療が必要な人は顎関節症という関節の一番いい位置と咬んだ時の位置がズレることでおこります.この為,こみかみやその周辺が痛くなったり,肩凝りがおきてきます.放っておくと顎関節症は口が開かなくなったり,こめかみの痛みで眠れなかったり,めまいがおきたり,精神的にまいってしまいます.まず,咬んだ時と顎の位置を一致するように咬み合わせの治療をして下さい.この治療は相当な日数と通院が必要です.
インプラントを入れても咬み合わせがわるいと肩凝りが激しくなり,咬めません.顎関節の治療をある程度おこなってから,また,併行してインプラント治療もおこなって下さい.顎関節の治療とインプラント治療は別ですよ.
110.インプラントを入れた後に,他の病気(糖尿病,高血圧,心臓,脳疾患,甲状腺疾患,腎臓疾患,肝臓疾患,肺疾患,膠原病等)に罹りました.因果関係はあるのですか.また,インプラントはいずれダメになるでしょうか.また,はずしたほうがいいでしょうか.
糖尿病,高血圧,心臓,脳疾患,甲状腺疾患,腎臓疾患,肝臓疾患,肺疾患,膠原病等は,病気の原因がそれぞれ違います.インプラントは生体に最も安定し,為害性のない金属です.おまけに,術前に血液検査やアレルギー検査や他の病気になる可能性を2重,3重のチェックをおこなっていますので,インプラント治療との因果関係はありません.
これらの病気は重篤になることが多いので,インプラントはいずれダメになる可能性はありますので,インプラントの注意事項をよく守り,歯磨きや定期検診を怠らないで下さい.そうすることで,これらの病気にかかってもインプラントは大丈夫な場合もあります.
インプラントはなんでもないのに自らインプラントをはずす必要はありませんし,はずしてしまったら食事ができずにかえってこれらの病気を悪化します.インプラントを入れていなかった不自由な頃に戻りますか,もっと体調が悪くなりますよ.病気は病気の原因があります,インプラントに原因転化しないで,前向きに治療にとりかかってください.
111.インプラントを入れてから,アトピーになりました.因果関係はありますか.
アトピーやアレルギーは家庭や仕事場などを含めた生活圏の環境の変化,嗜好,食事,水,ペット,趣味の変化を見直して下さい.また,皮膚科での診察を受けられることをすすめます.インプラントは生体に最も安定し,為害性のない金属です.おまけに,術前に血液検査やアレルギー検査を2重,3重のチェックをおこなっている場合は,因果関係はありません.恐らく,ご自身の遺伝子の変化が原因です.
112.インプラントを入れたのですが,なにかの病気になるのではないかと心配です.どうしたらいいでしょうか.
インプラントは生体に最も安定していますし,術前に血液検査やアレルギー検査をおこなった上でインプラント治療をしています.
何も心配する必要はありませんし,なにかの病気にかかることもありません.かえって,とりこし苦労や心配はストレスの原因になります.心配しないで歯ブラシと定期検診するなど決められた注意事項を守られて,健康の維持・増進を頑張って下さい.
113.インプラントを入れたのですが,転勤になって入れた医院へは通えません.どうしたらいいでしようか.
厚生労働省認可(社)日本歯科先端技術研究所では約700名を超えるインプラントをおこなうベテラン会員が全国にいます.転勤先の近くにも会員はいますので主治医に転勤すると相談して下さい.
114.下の顎の奥歯の部分にインプラントを入れてから,しびれがとれません.どうしたらいいでしようか.原因はなんでしょうか.
下顎の骨の中に下歯槽管神経という静脈,動脈,神経が入っているチューブ状の管があります.先ず,レントゲンやCTでこの管を確認して下さい.ここにインプラントの先端が接していたらインプラントを埋め込んだ時におこった偶発である可能性は高いと思います.
また,下歯槽管神経には約17%位の割合で枝があると報告されて,3mm離れたところまでは神経,静脈,動脈は入り込んでいないとされています.その枝の大きいものはレントゲンでも確認できますが,小さいものはレントゲンやCTでも確認できません.この枝にも神経がある場合があります.
インプラントを下の奥歯に入れる時はこのチューブ状の管から3mm程度上の方にインプラントの先端がくるように埋め込みます.手術中に麻酔をかけていますが,下顎は局所麻酔でおこないますので,この下歯槽管神経や枝に近づくだけで激痛が走ったり,異常な出血がありますのですぐにわかります.この時,インプラントは4mm以上,上の方に埋め込みますので,手術中に痺れても95%位の確率で1週間以内に痺れはおさまります.
不幸にして,痺れが止らない場合でも3カ月以降に止る場合,1年後に痺れが止る場合があります.投薬としては神経復活剤を飲んで下さい.また,レーザー治療も有効です.長期で3~5年くらいで痺れがとれる場合もあります.
主治医との定期検診で症状を伝えてください.
115.麻痺の出現しやすい部位と回避方法は
下顎の中央部のオトガイ孔付近と前歯の下の方に麻痺が出現しやすいです.
オトガイ孔付近はインプラントを入れる時はこのチューブ状の管から3mm程度上の方にインプラントの先端がくるように埋め込みます.手術中に麻酔をかけていますが,下顎は局所麻酔でおこないますので,この下歯槽管神経や枝に近づくだけで激痛が走ったり,異常な出血がありますのですぐにわかります.
116.上の顎の前歯の部分にインプラントを入れてから,違和感がとれません.どうしたらいいでしようか.原因はなんでしょうか.
通常,上の顎の前歯の部分には違和感や麻痺をおこすような神経管はありません.この症状はインプラントを埋め込んでから直ぐにあらわれますのでインプラントが鼻の付け根まで達していないかどうかをレントゲンやCTで確認して下さい.インプラントが鼻の付け根まで達していれば回転させて離すこともできます.
インプラントを入れてからしばらくしてそのような症状がでた場合には耳鼻科か皮膚科でアレルギー検査をして下さい.
117.上の顎の奥歯の部分にインプラントを入れてから,蓄膿になりました.どうしたらいいでしようか.原因はなんでしょうか.
第一に疑うことは上顎洞(副鼻腔)にインプラントの先端が突出しているかどうかです.レントゲン写真を見ればすぐにわかります.第二にレントゲン写真で上顎洞内にインプラント先端の突出した周りの骨に溶けた像があるかどうかです.この2点を説明してもらって下さい.インプラントが少し突出しても,上顎洞底粘膜が取り囲む場合は問題ありません.また,突出しても周りの骨に溶けた像がなければ,そこから蓄膿(上顎洞炎)になったとは考えにくいです.
耳鼻科と主治医とで連携して治療して下さい.
118.インプラントを入れてから,舌,胃,肺,肝臓,膀胱,子宮等のいづれかの癌になりました.因果関係はあるのでしょうか.また,インプラントをはずしたほうがいいのでしようか.
チタン,チタン合金インプラントと癌との因果関係は全くありません.インプラントをはずす必要もありません.
癌は遺伝子の中の塩基配列が狂うことやウィルスに感染することでかかってしまいます.
癌の原因は 1) その人が癌になりやすい遺伝子をもっていること.2) 癌を抑制する遺伝子に異常があること.3) 壊れた遺伝子を修復する能力に異常があること.4) ウィルスにより感染すること.5) 癌になりやすいものを食べたり,嗜好すること.
また,そのような生活環境であることなどが挙げられます.癌は1つの細胞が変化して,多段階的に変異して癌細胞ができる場合とウィルスに遺伝子を変化させられる場合があります.癌は100程度で2倍の大きさになります. CTやMRIなどで発見できる大きさの2mm位の癌の固まりになるまでに,約8~10年かかります.2mm位で発見しても何ともないからといって300日くらい放っておくと16mmの大きさになって,他の臓器に転位して手後れになっていることが多いですから,早急に癌の治療を受けて下さい.一刻を争います.
119.痛くはないのですが,インプラントのさし歯が動いてきました.なぜですか.また,インプラントを入れた部分で咬むと痛みを感じます.
インプラントはアバットメント(さし歯の土台)をつないでさし歯を被せます.さし歯が動いている時のほとんどはインプラントとアバットメントがゆるんでいるか折れている時です.
原因は咬みしめ,硬いものの咬み過ぎの為に金属疲労によるものです.主治医にアバットメントを締め治してもらって下さい.また,折れている場合はさし歯をはずしてアバットメントとさし歯を作り直してください.
痛みがある場合は,インプラントが折れている可能性があります.患者さんが守るべきことをしませんでしたね.
主治医と相談してください.
120.インプラントに歯石がついてきました.主治医に通院したほうがいいですか.
歯石は歯が磨けていないことです.歯を磨かないと酒かすのような歯垢(しこう)が歯やインプラントの歯茎の部分に着いてきて,やがて歯石となります.歯垢(しこう)や歯石は約80%がバイ菌ですので歯周病を起こし,歯やインプラントが抜け落ちてしまいます.
主治医のところで定期検診と歯石除去をすぐにおこなって下さい.
121.インプラントが入っていますが,妊娠中しました.特に注意すること有りますか。
別になんの問題もありません.
妊娠中はカルシウム,ミネラルやビタミンが不足しがちです.妊娠中はあるホルモンが多くでますので歯周病にかかりやすくなります.十分に栄養をとってください.また,おなかの赤ちゃんの為に間食を必要とします.食べたらすぐに歯を磨くことを心がけて下さい.出産する頃に歯周炎になっては困りますから.
122. Sports(サッカ-,ラグビ-,空手,格闘技etc)や,音楽で吹奏楽器をやっていますが注意する事おしえて.
サッカ-,ラグビ-,空手,格闘技などの外傷によって自分の歯やインプラントに衝撃が加わるようなスポーツをされている人は必ずマウスガードを作ってもらっていて下さい.多少は衝撃を軽減できますが,あまり強い衝撃で折らないように気をつけて下さい.また,前歯の部分にインプラント治療をしている人は吹奏楽器を吹く際に咬み込みが強くてインプラント周囲の骨を壊す人もいます.また,スキューバダイビングのレギュレーターを咬むことも同じことがいえます.主治医と相談して下さい.
123.スポーツや趣味で気おつけなければならないことはありますか.
歯やインプラント治療をしている部分に衝撃や咬み込むことが必要なスポーツや趣味をおもちの方は,その歯にかかる毎回の衝撃を柔らげて分散するためにマウスガードを作ってもらっていて下さい.
124.介護が必要になったとき、はずして入れ歯にした方がいいのですか.
御自分で口の中が十分はブラシできればいいのですが,もし,御自身で磨けない場合は介護の力を借りても,電動歯ブラシでもいいですので磨ければはずす必要はありません.インプラント治療した部分で食事ができるようでしたら,御自身の口から食べて下さい.口から食事をとれなくなると体力はみるみる衰えます.
入れ歯はインプラント治療よりはるかに咬めません.もし,インプラント治療した部分が腫れたりするようなことがありましたら主治医に連絡して下さい.
125.インプラントを入れた医院にはいきたくありません.どうしましょうか
それはご自分の問題です.定期検診にいかなかった,歯ブラシを怠っていたなどの理由なら,もう一度インプラントや歯を残す為にインプラントを入れた医院に行ってください.きっと,優しく診てくれますよ.